Tăng sinh tế bào biểu mô có thể là một quá trình tự nhiên, giúp cơ thể phục hồi sau chấn thương hoặc tổn thương. Tuy nhiên, trong một số trường hợp, đây cũng có thể là dấu hiệu của các tình trạng bệnh lý như viêm nhiễm hoặc sự phát triển của khối u. Việc theo dõi và đánh giá sự tăng sinh này đóng vai trò quan trọng trong việc chẩn đoán sớm và lên kế hoạch điều trị phù hợp. Sự hiểu biết về cơ chế và hậu quả của tăng sinh tế bào biểu mô có thể giúp các chuyên gia y tế xác định các phương pháp can thiệp hiệu quả.
Tăng sinh tế bào biểu mô – Dày sừng ánh sáng (Actinic Keratosis)
Định nghĩa tăng sinh tế bào biểu mô – Dày sừng ánh sáng
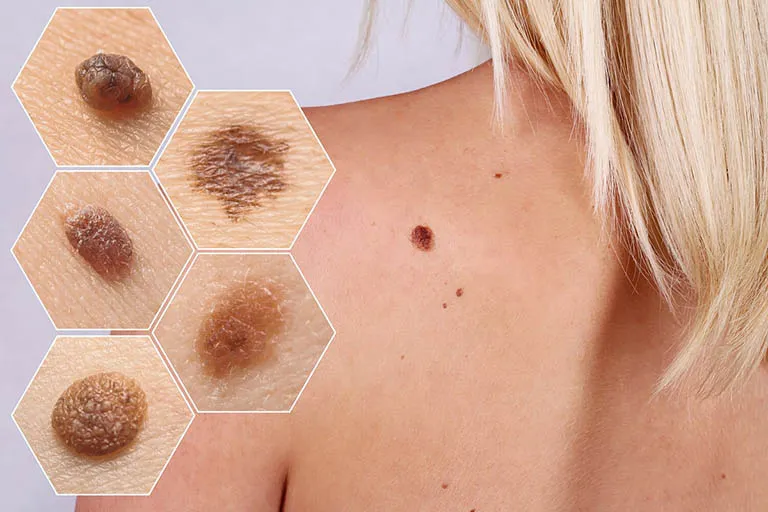
Các tăng sinh biểu mô
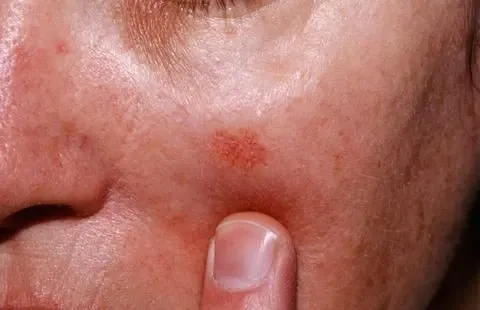
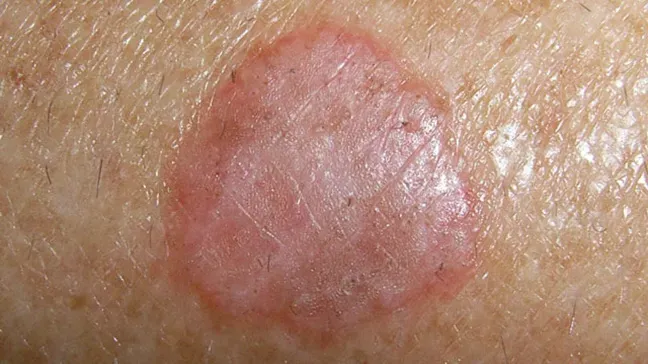
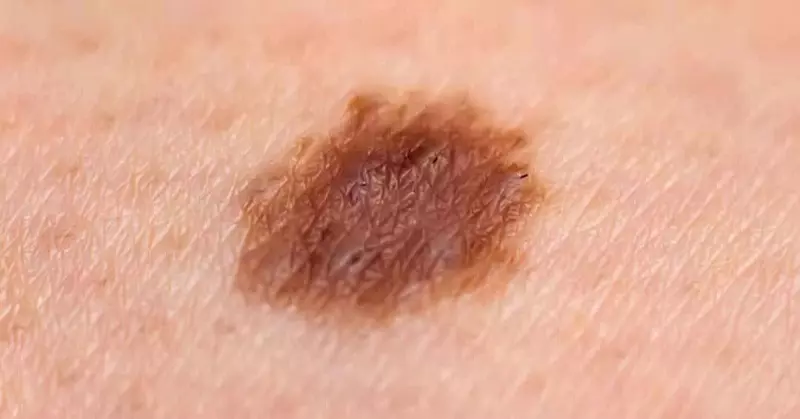
Tăng sinh tế bào biểu mô – Dày sừng ánh sáng là một loại tân sinh (Neoplasm) tiền ung thư phát triển từ lớp biểu bì dưới tác động của tia cực tím (UV) từ ánh sáng mặt trời. Trong dày sừng ánh sáng, các tế bào sừng trở nên bất thường và hạn chế trong lớp biểu bì, tạo thành sự biến đổi tiền ác tính. Kết quả của sự tăng sinh các tế bào bất thường này thường xuất hiện dưới dạng dấu hoặc mảng da sần sùi, thường đi kèm với vảy.
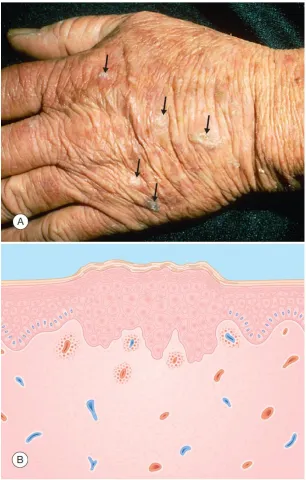
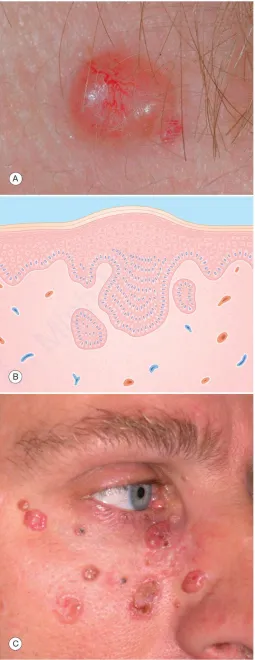
Dày sừng ánh sáng. A. Dát và sẩn hơi hồng, sần sùi, có vảy, bờ không rõ, trên vùng da bị tổn thương do ánh nắng rõ rệt (mũi tên). B. Biểu bì – tế bào sừng không điển hình ở biểu bì dưới. Lớp bì – viêm mãn tính
Mặc dù được xem xét là tiền ung thư, hầu hết các trường hợp dày sừng ánh sáng không tiến triển thành ung thư da.
Tỷ lệ mắc bệnh dày sừng ánh sáng
Tỷ lệ mắc dày sừng ánh sáng
Tỷ lệ mắc dày sừng ánh sáng biến đổi theo ba yếu tố chính: (1) màu sắc da của người; (2) vị trí địa lý sống; và (3) thời gian tiếp xúc với tia UV từ ánh nắng mặt trời. Vì vậy, tỷ lệ mắc dày sừng ánh sáng thường cao ở những người da trắng, có làn da sáng màu, sống ở các khu vực có nhiều ánh nắng tự nhiên, đặc biệt là ở miền Nam Hoa Kỳ và thường xuyên tham gia các hoạt động ngoài trời.
Tại phòng khám của các chuyên gia, tỷ lệ bệnh nhân mới được chẩn đoán mắc dày sừng ánh sáng là 1,7%, mặc dù tỷ lệ này có thể cao hơn ở các khu vực gần xích đạo. Hơn nữa, đối với nhiều bệnh nhân, dày sừng ánh sáng thường được phát hiện một cách ngẫu nhiên trong quá trình kiểm tra.
Tiền sử tăng sinh tế bào biểu mô – Dày sừng ánh sáng
Các yếu tố nguy cơ thường có thể được nhận biết tăng sinh tế bào biểu mô này thông qua lịch sử bệnh của bệnh nhân
Các yếu tố nguy cơ thường có thể được nhận biết tăng sinh tế bào biểu mô này thông qua lịch sử bệnh của bệnh nhân. Yếu tố di truyền có thể đóng một vai trò và người da trắng, có ít sắc tố bảo vệ da, thường nằm trong nhóm nguy cơ cao hơn. Có thể ghi nhận tiền sử gia đình về ung thư da hoặc nguồn gốc dân tộc Ailen hoặc Anglo-Saxon. Thứ hai, vị trí địa lý nơi bệnh nhân sống có ảnh hưởng trực tiếp đến mức tiếp xúc với tia UV.
Khi ở gần vùng xích đạo, cường độ tia UV tăng lên đáng kể. Cuối cùng, các hoạt động nghề nghiệp và giải trí của bệnh nhân có thể liên quan đến tiếp xúc với ánh nắng mặt trời, và những người làm nghề nông, thủy thủ, hoặc có công việc thường xuyên phải tiếp xúc với tia UV có nguy cơ cao hơn.
Dấu hiệu lâm sàng dày sừng ánh sáng
Dày sừng ánh sáng thường xuất hiện dưới dạng các đốm và sần
Dày sừng ánh sáng thường xuất hiện dưới dạng các đốm và sần có kích thước dao động từ 1 đến 10 mm. Chúng có màu hơi hồng, ranh giới không rõ ràng và bề mặt thường bao phủ bởi các vảy màu vàng nâu, thô ráp và dính. Ranh giới không rõ ràng làm cho việc nhận biết chúng trở nên khó khăn đối với người bình thường.
Bề mặt của dày sừng ánh sáng có cấu trúc thô ráp, thường dễ cảm nhận hơn là nhìn thấy. Chúng thường xuất hiện ở các vùng da tiếp xúc với ánh nắng mặt trời, bao gồm mặt, bàn tay, cẳng tay, cổ, lưng trên, ngực và cẳng chân. Thường thấy chúng trên da đã bị tổn thương do tác động của tia tử ngoại, có màu hơi vàng, nhiều nếp nhăn và lốm đốm sắc tố.
Chẩn đoán phân biệt bệnh dày sừng ánh sáng
Chẩn đoán dày sừng ánh sáng (actinic keratosis) đôi khi cần phải phân biệt với các khối u
Chẩn đoán dày sừng ánh sáng (Actinic Keratosis) đôi khi cần phải phân biệt với các khối u biểu bì khác, trong đó thường xảy ra nhầm lẫn với dày sừng tiết bã (Seborrheic Keratosis). Tăng sinh tế bào biểu mô – dày sừng tiết bã thường có biểu hiện là ranh giới rõ ràng và vẻ bề ngoài “dính lên” lên da, điều này giúp phân biệt chúng với dày sừng ánh sáng. Ung thư biểu mô tế bào vảy tại chỗ thường có một mảng lớn hơn, với các ranh giới rõ ràng, trái ngược với các ranh giới mờ mịt của dày sừng ánh sáng.
Tuy nhiên, khi dày sừng ánh sáng trở nên phì đại hoặc có cấu trúc chai cứng, chúng không thể phân biệt chắc chắn với ung thư biểu mô tế bào vảy và cần thực hiện sinh thiết để đưa ra kết luận chính xác. Ung thư biểu mô tế bào đáy bề mặt (Superficial Basal Cell Carcinoma), mặc dù hiếm khi, cũng có thể bị nhầm lẫn với dày sừng ánh sáng trong quá trình chẩn đoán.
Dày sừng dạng lichen (lichenoid keratosis)
Dày sừng dạng Lichen (Lichenoid Keratosis) cũng là một tình trạng cần xem xét trong quá trình phân biệt chẩn đoán. Dày sừng dạng Lichen thường là một dạng của viêm da hoặc dày sừng tiết bã mỏng, có ranh giới rõ ràng và một số vùng màu nâu còn sót lại trong vùng tổn thương màu hồng.
Các chẩn đoán phân biệt cho dày sừng ánh sáng có thể bao gồm:
- Dày sừng tiết bã.
- Ung thư biểu mô tế bào vảy tại chỗ.
- Ung thư biểu mô tế bào đáy bề mặt.
- Dày sừng dạng lichen.
Xét nghiệm và sinh thiết dày sừng ánh sáng
Dày sừng ánh sáng có đặc điểm mô học là sự tăng sản không bình thường
Dày sừng ánh sáng có đặc điểm mô học là sự tăng sản không bình thường của một phần độ dày của lớp biểu bì. Các tế bào sừng thường sẽ trải qua loạn sản nhẹ, dẫn đến sự tăng sừng. Ngoài ra, một phản ứng viêm mãn tính thường xuất hiện trong lớp biểu bì. Tất cả các dày sừng ánh sáng có đặc điểm dày và cứng nên cần phải tiến hành sinh thiết để loại trừ khả năng có ung thư biểu mô tế bào vảy. Điều này đặc biệt quan trọng đối với các dày sừng ánh sáng mà không phản ứng tích cực với điều trị trước đó.
>>> Xem thêm bài viết bệnh về da và nguyên tắc chẩn đoán tại đây.
Cách điều trị dày sừng ánh sáng
Biện pháp phòng ngừa hiệu quả nhất cho dày sừng ánh sáng ở những bệnh nhân nhạy cảm với ánh nắng mặt trời hoặc đã từng mắc bệnh này là giảm tiếp xúc với tia cực tím (UV). Bệnh nhân nên áp dụng biện pháp bảo vệ bản thân bằng cách đội mũ rộng vành và áo sơ mi dài tay khi ra ngoài. Việc sử dụng kem chống nắng với chỉ số chống nắng (SPF) ít nhất là 30 trên các vùng da tiếp xúc trực tiếp với ánh nắng mặt trời là quan trọng.

Việc thường xuyên sử dụng kem chống nắng có thể ngăn ngừa sự phát triển của dày sừng ánh sáng
Việc thường xuyên sử dụng kem chống nắng có thể ngăn ngừa sự phát triển của dày sừng ánh sáng mới và thúc đẩy quá trình làm giảm tổn thương đã tồn tại. Để tối ưu hóa phòng ngừa, bệnh nhân nên tránh tiếp xúc với ánh nắng mặt trời vào thời gian từ 10 giờ sáng đến 2 giờ chiều, khi tia UV có độ mạnh cao nhất. Giáo dục và tạo nhận thức về việc bảo vệ da khỏi tác động của ánh nắng mặt trời nên bắt đầu từ thời thơ ấu.
Phương pháp phẫu thuật lạnh bằng Nitơ lỏng là biện pháp điều trị phổ biến và hữu ích nhất cho tăng sinh tế bào biểu mô – dày sừng ánh sáng, đặc biệt là khi có một số tổn thương da. Các dày sừng ánh sáng dày và phì đại cũng có thể được điều trị thành công bằng cách này. Quá trình điều trị đóng băng thường được thực hiện tương tự như trong trường hợp điều trị mụn cóc.
Phương pháp hóa trị tại chỗ bằng kem 5-fluorouracil 5% (Efudex)
Phương pháp hóa trị tại chỗ bằng kem 5-Fluorouracil 5% (Efudex) là biện pháp phổ biến và hiệu quả nhất trong việc điều trị dày sừng ánh sáng. 5-Fluorouracil hoạt động bằng cách ức chế quá trình tổng hợp DNA thông qua sự ngăn chặn Enzyme Thymidylate Synthase.
Khi được áp dụng lên da bình thường, ít có phản ứng xảy ra. Tuy nhiên, khi 5-Fluorouracil được áp dụng lên da bị tổn thương do tác động của ánh nắng mặt trời, các vùng da bị dày sừng ánh sáng sẽ trở nên viêm và phản ứng.
Thuốc này cần được bôi lên các vùng tổn thương 2 lần mỗi ngày. Sau một vài ngày, da sẽ trở nên đỏ và trong vòng 2 đến 4 tuần tiếp theo, dày sừng ánh sáng sẽ trở nên đau, tụt mài và bong tróc. Khi những triệu chứng này xuất hiện, việc sử dụng thuốc sẽ được ngừng lại.
Bệnh nhân cần được thông báo rằng cảm giác khó chịu
Bệnh nhân cần được thông báo rằng cảm giác khó chịu và ảnh hưởng thẩm mỹ do sử dụng 5-Fluorouracil chỉ là tạm thời và sẽ dần mất đi sau khi ngừng điều trị. Vì có thể có nhiều triệu chứng viêm nên có thể điều trị cùng lúc trên các vùng nhỏ trên da của bệnh nhân mắc dày sừng ánh sáng lan rộng.
Ngoài ra, cần lưu ý rằng một số bệnh nhân có thể phản ứng dị ứng với 5-Fluorouracil. Trong trường hợp bệnh nhân bị tổn thương da do ánh sáng nghiêm trọng, điều trị có thể kéo dài hàng năm. Các phương pháp thay thế bao gồm:
- Gel Diclofenac 3% (Solaraze), thuốc chống viêm không Steroid (NSAID), được bôi lên da 2 lần/ngày trong 3 tháng.
- Kem Imiquimod 5% (Aldara), là thuốc điều chỉnh phản ứng miễn dịch tại chỗ, được bôi lên da 2 lần mỗi tuần trong 4 tháng.
- Gel Ingenol Mebutate 0,015%, được bôi hàng ngày lên mặt và da đầu trong 3 ngày và gel 0,05%, được bôi hàng ngày lên tứ chi và thân mình trong 2 ngày.
- Liệu pháp quang động và lột da bằng hóa chất hoặc laser.
Điều trị dày sừng ánh sáng
Điều trị dày sừng ánh sáng:
Phòng ngừa:
- Sử dụng kem chống nắng với chỉ số chống nắng (SPF) ≥ 30.
- Để bảo vệ da khỏi tác động của ánh nắng mặt trời, nên đội mũ rộng vành, mặc áo dài tay và quần dài.
- Tránh tiếp xúc với ánh nắng mặt trời vào thời gian gắt nhất, từ 10 giờ sáng đến 2 giờ chiều.
Ban đầu:
- Sử dụng phương pháp áp lạnh bằng nitơ lỏng.
Thay thế:
- Sử dụng kem 5-Fluorouracil 5%, bôi lên vùng tổn thương 2 lần/ngày trong 2-3 tuần.
- Sử dụng gel Diclofenac 3%, bôi hai lần mỗi ngày trong 3 tháng.
- Sử dụng kem Imiquimod 5%, bôi lên vùng tổn thương 2 lần mỗi tuần trong 16 tuần.
- Sử dụng gel Ingenol Mebutate 0,015% hoặc 0,05%, bôi hàng ngày lên vùng tổn thương trên mặt hoặc tứ chi/thân mình trong 3 hoặc 2 ngày.
- Xem xét liệu pháp quang động hoặc lột da bằng hóa chất hoặc laser khi cần thiết.
Diễn tiến và biến chứng bệnh dày sừng ánh sáng

Bệnh nhân mắc phải tổn thương da mãn tính do ánh nắng mặt trời
Ở những bệnh nhân mắc phải tổn thương da mãn tính do ánh nắng mặt trời, dự kiến sẽ có nhiều trường hợp tăng sinh tế bào biểu mô – dày sừng ánh sáng hơn. Một số trường hợp dày sừng ánh sáng có thể tự giảm đi mà không cần can thiệp (lên đến 26%), tuy nhiên, một số khác có thể phát triển thành ung thư biểu mô tế bào vảy. Số lượng trường hợp phát triển thành ung thư biểu mô tế bào vảy trong dày sừng ánh sáng dường như rất hiếm, ít hơn 1/1000 trường hợp trong vòng 1 năm. Khả năng di căn từ ung thư biểu mô tế bào vảy xuất phát từ dày sừng ánh sáng là rất hiếm gặp.
Cơ chế bệnh sinh dày sừng ánh sáng

Dày sừng ánh sáng xuất phát từ tổn thương do tác động của tia tử ngoại
Dày sừng ánh sáng xuất phát từ tổn thương do tác động của tia tử ngoại (UV) lên DNA của các tế bào biểu bì. Sự tác động này gây ra sự hỏng hoặc không thể sửa chữa được của DNA. Kết quả là quá trình sao chép DNA bị hiệu ứng và dẫn đến sự tăng sinh không bình thường của các tế bào biểu bì. Trong dày sừng ánh sáng, các tế bào bị tổ chức không đều và có tăng sản không đồng đều, cũng như xuất hiện các thay đổi nhiễm sắc thể không bình thường. Các biểu hiện tân sinh của các tế bào sừng tiền ung thư tương tự như dày sừng ánh sáng có thể do tác động của tia tử ngoại nhân tạo, tia X, hoặc Hydrocacbon thơm đa vòng.
Tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào đáy (Basal Cell Carcinoma)
Định nghĩa tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào đáy
Ung thư biểu mô tế bào đáy
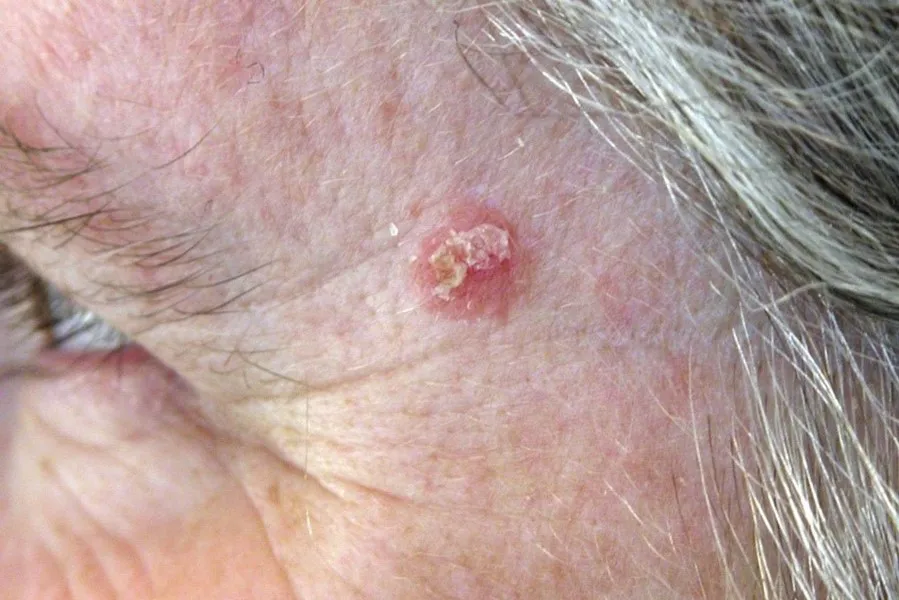
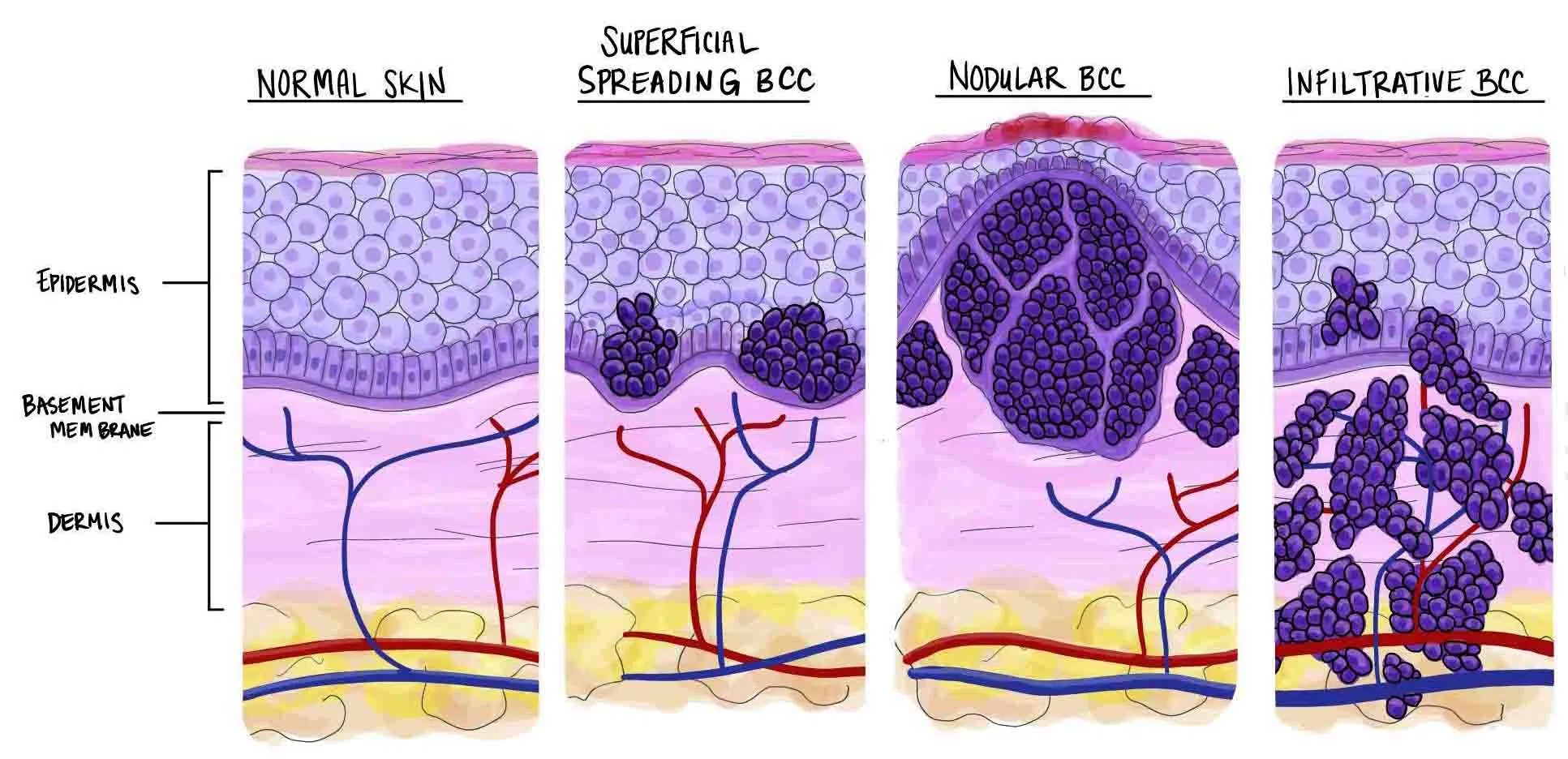
Ung thư biểu mô tế bào đáy là một loại khối u ác tính phát triển từ tế bào ở tầng đáy của lớp biểu bì. Mặc dù ít có khả năng lan rộng qua các bộ phận khác trong cơ thể, nhưng chúng có tính chất ác tính khiến cho sự tổn thương tại chỗ trở nên nghiêm trọng. Tác động của tia tử ngoại (UV) từ ánh sáng mặt trời là nguyên nhân chính gây ra ung thư biểu mô tế bào đáy ở con người. Có bốn biểu hiện lâm sàng và đặc điểm mô bệnh học khác nhau cho ung thư biểu mô tế bào đáy, bao gồm nốt, sắc tố, bề mặt và sẹo (xơ cứng).
Tỷ lệ mắc bệnh ung thư biểu mô tế bào đáy
Tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào đáy là một trong những căn bệnh ác tính phổ biến nhất ảnh hưởng đến hơn 2 triệu người mỗi năm tại Hoa Kỳ. Trong số bệnh nhân mới được khám bởi các chuyên gia, khoảng 2% được chẩn đoán mắc ung thư biểu mô tế bào đáy. Sự gia tăng này thường liên quan đến việc tiếp xúc với ánh nắng mặt trời và thường xảy ra ở người da trắng trưởng thành.
Ung thư biểu mô tế bào đáy là một trong những căn bệnh ác tính
Tiền sử tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào đáy
Bệnh nhân mắc tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy thường đến bệnh viện vì họ thấy xuất hiện các tổn thương da mới tăng sinh, đặc biệt nếu tổn thương này là khó lành và dễ chảy máu. Một số trong họ có thể có tiền sử cá nhân hoặc trong gia đình đã từng mắc bệnh ung thư da.
Nguy cơ mắc ung thư biểu mô tế bào đáy thường cao hơn ở những bệnh nhân có làn da sáng, sống ở các khu vực có nhiều ánh nắng mặt trời ở vùng phía nam và thường xuyên tiếp xúc với nắng. Thường thì những người này có tiền sử dễ bị cháy nắng và ít sử dụng kem chống nắng.
Dấu hiệu lâm sàng ung thư biểu mô tế bào đáy
Bệnh nhân mắc ung thư biểu mô tế bào đáy thường có làn da trắng
Bệnh nhân mắc ung thư biểu mô tế bào đáy thường có làn da trắng, mắt màu xanh, tóc màu vàng hoặc đỏ, và da thường bị tổn thương bởi tác động của ánh sáng. Các dấu hiệu bệnh thường biểu hiện qua sự xuất hiện của các vết tàn nhang, nếp nhăn màu vàng, và dày sừng ánh sáng trên da. Ung thư biểu mô tế bào đáy thường xuất hiện ở các vùng da tiếp xúc trực tiếp với ánh nắng mặt trời, đặc biệt là ở vùng đầu và cổ.
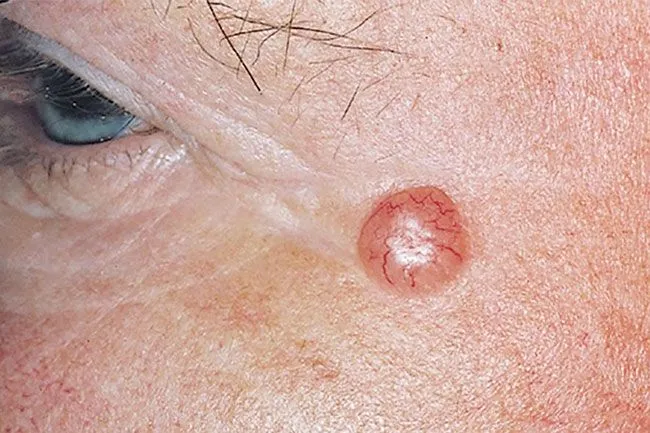
Loại ung thư biểu mô tế bào đáy dạng nốt (Nodular) là phổ biến nhất, thường xuất hiện dưới dạng một sẩn hoặc nốt giống “ngọc trai” với màu sắc mờ, thường có một vùng lõm hoặc trũng ở trung tâm, vùng biểu mô tăng sinh mạch máu và mép cuộn lại như sáp. Loại này có thể gây ra loét và đóng mài. Ung thư biểu mô tế bào đáy dạng nốt thường thấy nhiều trên mặt, đặc biệt là ở vùng mũi.
A. Ung thư biểu mô tế bào đáy dạng nốt. B. Ung thư biểu mô tế bào đáy. Biểu bì – dày lên. Lớp bì – nhú và tiểu thùy xâm lấn của các tế bào đáy. C. Hội chứng nevus tế bào đáy – nhiều sẩn và nốt màu da giống ngọc trai với bờ cuộn lại và giãn mao mạch và một số đóng mài
Loại tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy sắc tố (Pigmented Basal Cell Carcinoma) thường xuất hiện dưới dạng một sẩn, nốt, hoặc mảng màu xanh đen hoặc màu sáng. Các vùng sắc tố thường xuất hiện dưới dạng các đốm lốm đốm, mép cuộn lại như sáp có thể nhìn thấy khi xem từ bên.
Ung thư biểu mô tế bào đáy sắc tố – mảng màu đen, có vảy nhẹ, trong mờ
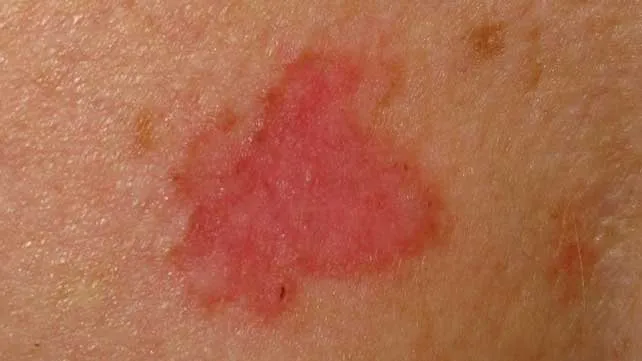
Ung thư biểu mô tế bào đáy bề mặt (Superficial Basal Cell Carcinoma) thường xảy ra thường xuyên nhất ở vùng ngực, nó xuất hiện dưới dạng một mảng màu đỏ, nhẹ nhàng đóng vảy, có ranh giới rõ ràng và biểu hiện giống như chàm. Ở trung tâm của tổn thương, nó có thể bị trợt nhẹ và đóng mài, sau đó để lại một vùng trung tâm teo và hơi lõm. Hình dạng của nó có thể từ hình bầu dục đến tròn, với đường viền đặc trưng cuộn, màu sắc giống như sợi chỉ. Thường được gọi là ung thư biểu mô tế bào đáy bề mặt đa trung tâm, bởi vì nó thường để lại các “đảo” da bình thường giữa, tương tự như cách một đám cháy rừng có thể bao quanh một gốc cây nhưng không lan rộng khắp diện tích.
Ung thư biểu mô tế bào đáy bề mặt – mảng màu đỏ, có vảy nhẹ và đóng mài
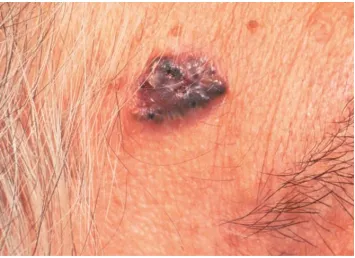
Ung thư biểu mô tế bào đáy dạng sẹo (Scarring Basal Cell Carcinoma), còn được gọi là loại xơ cứng (xơ cứng), thường xuất hiện dưới dạng một mảng da teo, màu trắng, có vẻ bị trợt hoặc đóng mài, thường giống với một vết sẹo. Đây là loại ung thư biểu mô tế bào đáy ít phổ biến nhất và có khả năng xâm lấn.
Ung thư biểu mô tế bào đáy dạng sẹo – mảng màu hồng, teo trắng, hơi đóng mài, ranh giới không rõ
Chẩn đoán phân biệt ung thư biểu mô tế bào đáy
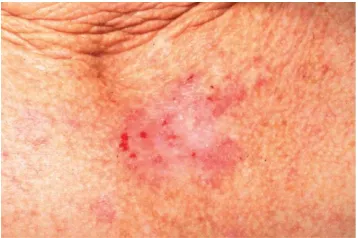
Tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào đáy dạng nốt và tăng sản tuyến bã đôi khi có thể gây khó khăn trong việc phân biệt trên lâm sàng. Tăng sản tuyến bã (Sebaceous Hyperplasia) là hiện tượng tăng sinh của các tuyến bã nhờn xung quanh nang lông, thường xuất hiện dưới dạng sẩn màu vàng có kích thước từ 1 đến 3 mm, với một giãn mao mạch bên trên và lỗ chân lông ở trung tâm.
Màu hơi vàng và lỗ chân lông ở giữa giúp phân biệt chúng với ung thư biểu mô tế bào đáy. Các loại tăng sinh biểu mô khác có thể giống với ung thư biểu mô tế bào đáy dạng nốt, bao gồm Nevus không sắc tố (Nonpigmented Nevus), u mềm lây (Basaloid Follicular Hamartoma), ung thư biểu mô tế bào Merkel, Trichoepithelioma, sẩn sợi ở mũi (Trichoadenoma), dày sừng dạng Lichen và ung thư biểu mô tế bào vảy.
Ung thư biểu mô tế bào đáy sắc tố có thể bị nhầm lẫn với dày sừng tiết bã
Ung thư biểu mô tế bào đáy sắc tố có thể bị nhầm lẫn với dày sừng tiết bã, nevus sắc tố và quan trọng nhất là u hắc tố ác tính. Đặc điểm bề mặt cuộn lại giống như ngọc trai của ung thư biểu mô tế bào đáy sắc tố giúp phân biệt chúng với u hắc tố ác tính. Nếu có bất kỳ nghi ngờ nào, việc thực hiện sinh thiết cắt bỏ hoặc cạo sâu là cách tốt nhất để phân biệt nó với các bệnh lâm sàng khác như vẩy nến, viêm da dạng đồng tiền và ung thư biểu mô tế bào vảy.
Bất kỳ tổn thương nào giống sẹo không lành cần được thực hiện sinh thiết để loại trừ khả năng mắc ung thư biểu mô tế bào đáy dạng sẹo.
Ung thư biểu mô tế bào đáy dạng sẹo
Trong quá trình chẩn đoán, việc phân biệt ung thư tế bào đáy với các tình trạng khác có thể gồm:
Nốt:
- Tăng sản tuyến bã
- Nevus màu da
- U mềm lây (Basaloid Follicular Hamartoma)
- Ung thư biểu mô tế bào Merkel
- Trichoepithelioma
- Sẩn sợi ở mũi (Trichoadenoma)
- Ung thư biểu mô tế bào vảy
Sắc tố:
- Dày sừng tiết bã
- Nevus sắc tố
- U hắc tố ác tính
Bề mặt:
- Viêm da
- Dày sừng dạng lichen
- Ung thư biểu mô tế bào vảy
Sẹo:
- Sẹo
Xét nghiệm và sinh thiết ung thư biểu mô tế bào đáy
Chẩn đoán tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy
Chẩn đoán tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy nên được xác nhận thông qua việc thực hiện sinh thiết cạo hoặc sinh thiết Punch. Các khối u ung thư được tạo thành bởi các tế bào có đặc điểm giống với lớp biểu bì đáy.
Các tế bào này thường có nhân lớn, đồng đều, hình dạng bầu dục, màu xanh lam, và tế bào chất không rõ ràng. Khối u có thể lan rộng từ lớp biểu bì sang lớp biểu bì dưới dạng các cấu trúc nốt, nang, dải hoặc sợi, hoặc có thể có dạng chồi từ lớp biểu bì. Các vị trí nốt thường có sự tổ chức bên ngoài với mô liên kết xung quanh bị co rút lại.
Trong một số trường hợp, các tế bào trong ung thư biểu mô tế bào đáy có thể biểu hiện “dạng vảy”, làm cho chúng trở nên khó phân biệt với ung thư biểu mô tế bào vảy. Các biến thể mô học, sự thay đổi hình thái, vi nốt và sự kết hợp của ung thư biểu mô tế bào đáy nguyên phát thường thể hiện sự xâm lấn mạnh mẽ và đòi hỏi phương pháp loại bỏ khó khăn hơn.
Cách điều trị ung thư biểu mô tế bào đáy
Quá trình điều trị ung thư biểu mô tế bào đáy
Quá trình điều trị ung thư biểu mô tế bào đáy nên được tùy chỉnh dựa trên nhiều yếu tố, bao gồm vị trí của tổn thương, loại mô bệnh học, tuổi tác của bệnh nhân, tình trạng sức khỏe tổng thể, kích thước của khối u, và liệu có phải là ung thư nguyên phát hay tái phát. Sự tái phát của ung thư biểu mô tế bào đáy thường liên quan đến vị trí trên cơ thể như mũi hoặc tai, kích thước lớn hơn 2 cm, và các đặc điểm mô học như vi nốt, sự thâm nhiễm, và biến đổi hình thái.
Có nhiều phương pháp điều trị có sẵn, bao gồm phẫu thuật cắt bỏ bằng dao mổ, nạo và đốt điện, xạ trị, áp lạnh, cũng như sử dụng kem 5-Fluorouracil hoặc Imiquimod. Lựa chọn phương pháp điều trị cụ thể sẽ phụ thuộc vào tình trạng cụ thể của từng bệnh nhân và mục tiêu là đạt được tỷ lệ chữa khỏi cao nhất có thể. Phương pháp phẫu thuật thường được sử dụng phổ biến và có tỷ lệ thành công tốt nhất trong nhiều trường hợp.
Phương pháp điều trị phổ biến nhất cho tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy là cắt bỏ (excision)
Phương pháp điều trị phổ biến nhất cho tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy là cắt bỏ (excision) kết hợp với việc đóng vết thương bằng khâu đóng sơ cấp. Phương pháp này thường được ưa chuộng và cho phép đánh giá mô học của các mép phẫu thuật. Trong trường hợp vết thương lớn hoặc khó đóng, có thể sử dụng mảnh ghép hoặc vạt mô chuyển vị để kín vết thương. Cắt bỏ thường là lựa chọn tốt cho hầu hết các trường hợp ung thư biểu mô tế bào đáy.
Tuy nhiên, đối với những trường hợp ung thư biểu mô tế bào đáy lớn, ung thư tái phát, các dạng xơ cứng, hoặc ở các vị trí tái vào mô dưới da, có thể cần đến phương pháp phẫu thuật chuyên biệt hơn, được gọi là phẫu thuật vi mô Mohs. Phương pháp này thực hiện theo một sơ đồ chi tiết về phạm vi của khối u với định hướng mô học. Thường được ưu tiên cho ung thư biểu mô tế bào đáy ở đầu và cổ, cũng như các trường hợp ung thư tái phát và ung thư nguyên phát có nguy cơ tái phát cao. Phẫu thuật vi mô Mohs có tỷ lệ chữa khỏi cao nhất và bảo tồn nhiều da bình thường nhất trong các phương pháp điều trị.
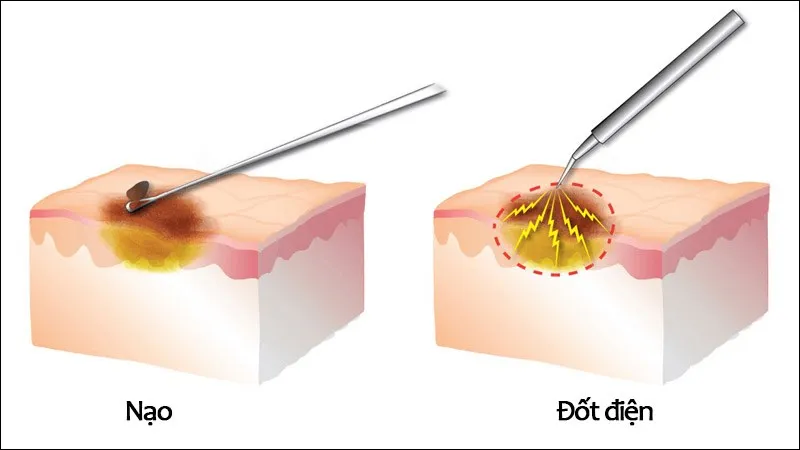
Phương pháp nạo và đốt điện thường được bác sĩ da liễu sử dụng để điều trị tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy
Phương pháp nạo và đốt điện thường được bác sĩ da liễu sử dụng để điều trị tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy. Quá trình này bắt đầu bằng việc nạo mạnh khối u cho đến khi cảm nhận được độ chắc, xơ của lớp biểu bì bình thường. Sau đó, khối u được đốt điện để loại bỏ. Toàn bộ quy trình này có thể được lặp lại nhiều lần để đảm bảo loại bỏ toàn bộ khối u. Kết quả của phương pháp này thường là vết thương lành thứ cấp trong khoảng 2 đến 3 tuần, và đa phần các trường hợp đạt được kết quả thẩm mỹ tốt.
Tuy nhiên, kỹ năng và kinh nghiệm của bác sĩ đóng vai trò quan trọng để đạt được tỷ lệ chữa khỏi tốt. Nạo và đốt điện không phù hợp cho các trường hợp ung thư biểu mô tế bào đáy có ranh giới lâm sàng không rõ ràng, ung thư biểu mô tế bào đáy xơ cứng, ung thư biểu mô tế bào đáy tái phát hoặc ở vị trí như nếp gấp mũi và mí mắt.
Xạ trị thường được áp dụng cho những bệnh nhân có tuổi cao, vì việc phóng xạ có thể gây viêm da mãn tính sau một thời gian và có thể không chấp nhận được về mặt thẩm mỹ. Ngoài ra, xạ trị cũng được sử dụng khi bệnh nhân từ chối phẫu thuật hoặc khi khối u lớn và khó điều trị bằng phẫu thuật.
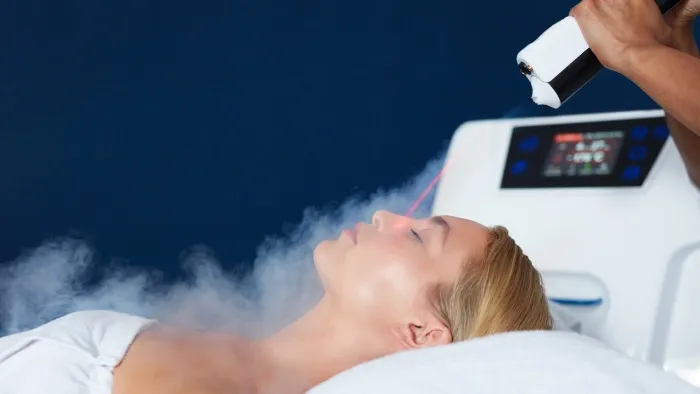
Phẫu thuật lạnh bằng nitơ lỏng
Phẫu thuật lạnh bằng Nitơ lỏng là một phương pháp khác được dành riêng cho các bác sĩ da liễu có kinh nghiệm trong việc sử dụng nó để điều trị ung thư biểu mô tế bào đáy. Trước khi thực hiện phẫu thuật này, các bờ và độ sâu của khối u phải được ước tính trên lâm sàng. Bình trữ lạnh sau đó được sử dụng để theo dõi và kiểm soát việc đóng băng. Sau phẫu thuật, mô bị ảnh hưởng thường có phản ứng rõ rệt với sự phù nề, hoại tử, rỉ dịch và đóng mài.
Hóa trị tại chỗ bằng 5-Fluorouracil hoặc Imiquimod không thường được ưa chuộng cho việc điều trị ung thư da và không nên sử dụng trên các khối u sâu hoặc tái phát. Thỉnh thoảng, chúng có thể được sử dụng cho những bệnh nhân mắc nhiều khối u ung thư biểu mô tế bào đáy đa trung tâm trên diện rộng mà nếu không sử dụng hóa trị tại chỗ, sẽ yêu cầu nhiều ca phẫu thuật.

Hóa trị tại chỗ bằng 5-fluorouracil hoặc imiquimod không thường được ưa chuộng cho việc điều trị ung thư da
Quá trình điều trị kéo dài trong nhiều tuần cho đến khi xảy ra tình trạng viêm và trở nên trở nên rất trạng. Nếu còn lại những vị trí nghi ngờ có khối u, cần tiến hành sinh thiết và áp dụng phương pháp điều trị khác nếu ung thư biểu mô tế bào đáy vẫn tồn tại.
Vismodegib và Sonidegib là hai loại chất ức chế con đường Hedgehog nhắm mục tiêu Smoothened. Chúng được chỉ định trong điều trị ung thư biểu mô tế bào đáy tiến triển tại chỗ, nhiều hoặc có di căn. Tuy nhiên, chúng có thể gây ra các tác dụng phụ nghiêm trọng, bao gồm dị tật bẩm sinh, và việc sử dụng chúng có thể bị hạn chế do những tác dụng này.
Phòng ngừa tổn thương da do tác động của ánh nắng mặt trời là một phần quan trọng
Phòng ngừa tổn thương da do tác động của ánh nắng mặt trời là một phần quan trọng. Để đảm bảo điều này, cần thực hiện các biện pháp như sử dụng kem chống nắng thường xuyên với chỉ số SPF từ 15 đến 30, đặc biệt là trong trường hợp tiếp xúc nhiều với ánh nắng. Ngoài ra, việc mặc quần áo bảo vệ cơ thể, bao gồm mũ có nón rộng vành và áo dài tay cùng việc tránh ánh nắng mặt trời mạnh vào thời gian trưa (từ 10 giờ sáng đến 2 giờ chiều) cũng rất quan trọng.
Trong điều trị ung thư biểu mô tế bào đáy, có một số phương pháp và lựa chọn:
Ban đầu:
- Cắt bỏ (excision)
- Cạo và đốt điện (curettage and electrodesiccation)
- Phẫu thuật vi mô Mohs (Mohs micrographic surgery)
Thay thế:
- Bức xạ (radiation therapy)
- Liệu pháp áp lạnh (cryotherapy)
- Sử dụng 5-Fluorouracil hoặc imiquimod tại chỗ cho những trường hợp ung thư biểu mô tế bào đáy bề mặt
- Sử dụng Vismodegib hoặc sonidegib cho những trường hợp cụ thể.
- Các biện pháp và lựa chọn này cần được xem xét và quyết định cùng với bác sĩ da liễu dựa trên tình trạng của từng bệnh nhân và loại ung thư biểu mô tế bào đáy cụ thể.
>>> Tham khảo thêm cấu trúc và chứng năng của da.
Diễn tiến và biến chứng ung thư biểu mô tế bào đáy
Ung thư biểu mô tế bào đáy thường không rõ ràng và không gây ra nhiều triệu chứng ban đầu
Do diễn tiến của tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy thường không rõ ràng và không gây ra nhiều triệu chứng ban đầu, nên dễ dàng bị bỏ qua. Khi không được điều trị kịp thời, khối u ung thư này có thể tăng kích thước tại vị trí ban đầu và xâm lấn vào các mô bên dưới, gây ra sự hủy hoại lớn. Điều này có thể ảnh hưởng đến các cơ quan quan trọng như mắt, mũi hoặc tai, và có thể dẫn đến mất chúng.
Một điểm tích cực là ung thư tế bào đáy hiếm khi gây ra sự di căn, và điều này có thể liên quan đến sự thiếu hiệu quả của khả năng ung thư này để lan sang các cơ quan khác. Tỷ lệ di căn được ước tính là rất thấp, ít hơn 0,003% (1 trong 52.000 trường hợp). Tuy nhiên, những trường hợp ung thư biểu mô tế bào đáy có kích thước lớn, loét, gây phá hủy tại vị trí ban đầu và có xu hướng tái phát có khả năng di căn cao hơn. Các cơ quan và mô như hạch bạch huyết vùng, phổi và xương là những nơi mà di căn có thể xảy ra nhiều nhất.
Do đó, việc theo dõi định kỳ là rất quan trọng đối với bệnh nhân mắc ung thư biểu mô tế bào đáy. Các bệnh nhân nên thực hiện kiểm tra định kỳ mỗi 12 tháng, vì có khả năng 35% bệnh nhân sẽ phát triển thành ung thư biểu mô tế bào đáy khác trong khoảng thời gian 5 năm tới.
Cơ chế bệnh sinh ung thư biểu mô tế bào đáy
Yếu tố phổ biến nhất được liên kết với sự phát triển của tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy là tác động của tia cực tím (UV) từ ánh nắng mặt trời
Yếu tố phổ biến nhất được liên kết với sự phát triển của tăng sinh tế bào biểu mô – ung thư biểu mô tế bào đáy là tác động của tia cực tím (UV) từ ánh nắng mặt trời. Ngoài ra, còn có một số yếu tố khác cũng có thể đóng vai trò trong sự hình thành của bệnh, bao gồm tiếp xúc với chất độc asen, yếu tố di truyền, tiếp xúc với tia X, và một tình trạng viêm da mãn tính.
Trong các nghiên cứu về di truyền, đã xác định rằng các đột biến trong các gen Smoothened (SMO) và patched (PTCH), nằm trong con đường Hedgehog, có liên quan đến hơn 90% trường hợp ung thư biểu mô tế bào đáy cũng như hội chứng Nevus tế bào đáy. Hội chứng Nevus tế bào đáy là một loại rối loạn di truyền hiếm gặp, được đặc trưng bởi sự xuất hiện của nhiều khối u ung thư biểu mô tế bào đáy từ rất sớm trong cuộc đời.
Bệnh này thường đi kèm với các triệu chứng khác nhau như u nang hàm, biểu hiện tật đầu to
Bệnh này thường đi kèm với các triệu chứng khác nhau như u nang hàm, biểu hiện tật đầu to, da có các đốm rỗ và biểu hiện bất thường ở lòng bàn tay và gan bàn chân. Bệnh nhân có hội chứng Nevus tế bào đáy cũng có nguy cơ cao hơn mắc các bệnh liên quan đến tế bào tủy và các bất thường bẩm sinh khác. Ung thư biểu mô tế bào đáy có nguồn gốc từ tế bào biểu mô nguyên thủy đa năng ở lớp đáy của da hoặc trong một số trường hợp ít hơn, từ các cấu trúc phụ của da như nang lông.
Tăng sinh tế bào biểu mô – Vết chai (Corn)
Định nghĩa tăng sinh tế bào biểu mô – Vết chai
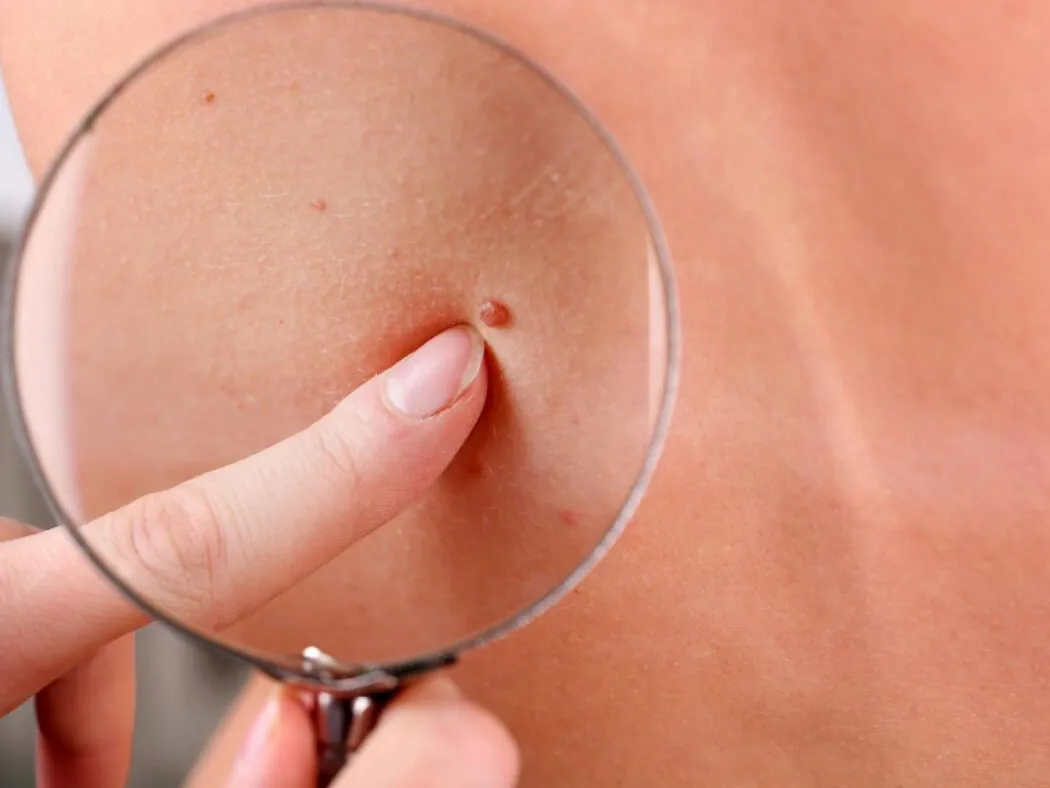
Tăng sinh tế bào biểu mô – Vết chai (corn)
Tăng sinh tế bào biểu mô – Vết chai (corn) là một hiện tượng dày lên của một phần cục bộ của lớp biểu bì do áp lực hoặc ma sát kéo dài, thường xuất hiện phổ biến nhất trên bàn chân. Các từ đồng nghĩa khác gồm clavus và heloma.
Tỷ lệ mắc vết chai
Hiện tượng vết chai rất thường gặp. Nhiều bệnh nhân thường tự điều trị hoặc tìm đến bác sĩ chuyên khoa về chân hơn là bác sĩ da liễu.
Tiền sử tăng sinh tế bào biểu mô – Vết chai
Bệnh nhân tới khám vì cảm thấy đau chân khi đứng hoặc đi lại. Có thể được xác định tiền sử sử dụng giày không vừa vặn hoặc trải qua chấn thương ở chân.
Dấu hiệu lâm sàng vết chai
Tăng sinh tế bào biểu mô – Vết chai là những sẩn hoặc nốt sừng, có màu trắng xám hoặc nâu và có ranh giới rõ ràng. Khi cắt bề mặt của chúng bằng dao mổ, ta có thể thấy một lõi mờ bên trong và bảo tồn các vân da. Vết chai cứng thường xuất hiện ở bàn chân và bề mặt ngoài của các ngón chân, nơi da thường khô. Còn vết chai mềm thường xuất hiện ở giữa các ngón chân, nơi tiết nhiều mồ hôi và dẫn đến tình trạng ngấm nước.
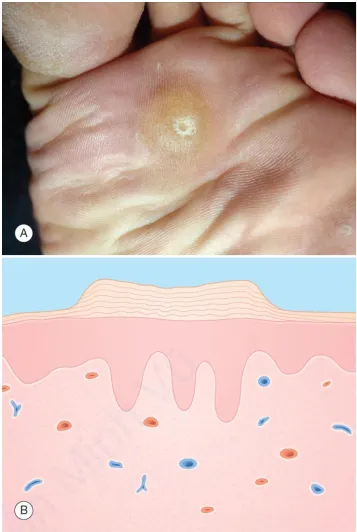
Vết chai. A. Mảng dày, hơi vàng với các vân da nguyên vẹn và chất sừng bị nén trung tâm. B. Biểu bì – dày lên, tăng sừng hóa
Chẩn đoán phân biệt các vết chai
Vết chai và mụn cóc lòng bàn chân (plantar warts) thường gây nhầm lẫn. Để phân biệt, cách đơn giản là gọt bề mặt tổn thương và xác định sự hiện diện của các vân da với lõi trong mờ bên trong. Khi có vân da và lõi trong mờ, điều này xác nhận tổn thương đó là một vết chai.
Chẩn đoán phân biệt vết chai
- Mụn cóc
Xét nghiệm và sinh thiết
Cách điều trị vết chai
Mục tiêu của điều trị tăng sinh tế bào biểu mô – vết chai là giảm đau ngay lập tức và sau đó là giảm ma sát và áp lực gây ra bởi vết chai. Để giảm đau ngay lập tức, việc gọt bớt bề mặt dày sừng thường được thực hiện. Ngoài ra, có thể làm mềm các vết chai cứng bằng cách sử dụng các chất làm tiêu sừng như miếng dán Axit Salicylic 40%. Để giảm áp lực và ma sát gây ra vết chai, việc thay giày dép để đảm bảo vừa vặn và sử dụng các miếng đệm, vòng, hoặc các dụng cụ chỉnh hình có thể được áp dụng.
Trong trường hợp các biện pháp trên không hiệu quả, phẫu thuật có thể được xem xét. Quá trình phẫu thuật có thể bao gồm chỉnh sửa biến dạng xương hoặc loại bỏ phần nhô ra của xương (exostosis).
Điều trị vết chai
Điều trị vết chai
Ban đầu
- Gọt bằng dao mổ
- Làm mềm bằng miếng dán Axit Salicylic
- Giảm chấn thương – thay giày, sử dụng miếng bảo vệ, vòng,…
Thay thế
- Phẫu thuật – chỉnh sửa biến dạng xương
Diễn tiến và biến chứng của vết chai
Vết chai thường tồn tại dai dẳng, trừ khi yếu tố cơ học gây ra nó được giảm bớt hoặc loại bỏ. Tình trạng này có thể dẫn đến việc hình thành viêm bao hoạt dịch tiềm ẩn do viêm mãn tính, sự hình thành xoang với nguy cơ nhiễm trùng, viêm tủy xương và hoại thư. Điều này đặc biệt đáng lo ngại ở những bệnh nhân có các yếu tố nguy cơ như xơ cứng động mạch, đái tháo đường hoặc các rối loạn thần kinh ngoại biên.

Tăng sinh tế bào biểu mô – Vết chai sẽ duy trì tồn tại cho đến khi ma sát và áp lực được giảm đáng kể
Tăng sinh tế bào biểu mô – Vết chai sẽ duy trì tồn tại cho đến khi ma sát và áp lực được giảm đáng kể.
Cơ chế bệnh sinh các vết chai
Áp lực và chấn thương lặp đi lặp lại có thể xuất phát từ hai nguồn chính: một là do giày không vừa, tạo ra áp lực và ma sát ở bên ngoài và hai là do những vấn đề liên quan đến cấu trúc xương bên trong, chẳng hạn như lồi xương hoặc các khuyết tật về giải phẫu xương khác, dẫn đến hình thành các vết chai.
Tăng sinh tế bào biểu mô – U mềm lây (Molluscum Contagiosum)
Định nghĩa tăng sinh tế bào biểu mô – U mềm lây
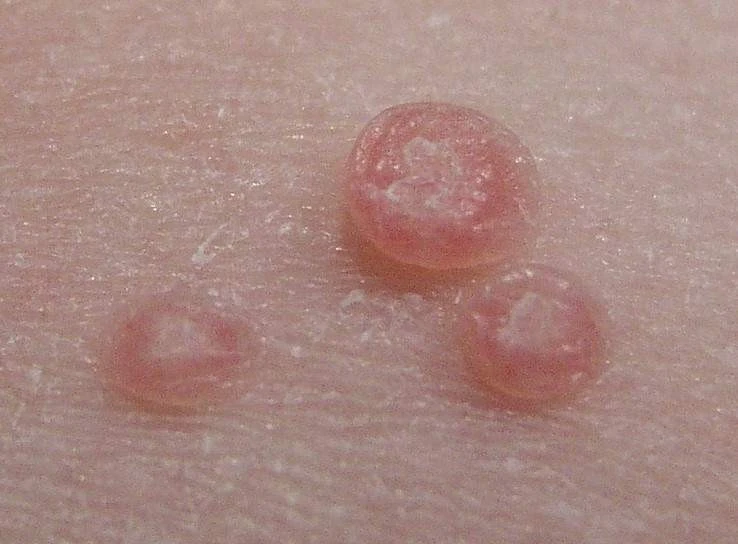
U mềm lây do một loại DNA Poxvirus xâm nhập và nhiễm tế bào biểu mô. Trên tình trạng lâm sàng, tổn thương thường hiện diện dưới dạng các sẩn biểu mô phẳng, có hình dạng lõm vào bên trong.

U mềm lây. A. Sẩn nhẵn, màu da với trung tâm lõm màu trắng. B. Biểu bì – dày lên, chứa nhuyễn thể
Tỷ lệ mắc u mềm lây
Tăng sinh tế bào biểu mô – U mềm lây là một bệnh thường gặp ở trẻ em. Mặc dù nó có thể lây lan trong gia đình, nhưng không phải là một hiện tượng phổ biến.
Tiền sử tăng sinh tế bào biểu mô – U mềm lây
Ở người lớn, việc lây truyền qua đường tình dục thường được nghi ngờ dựa trên tiền sử quan hệ tình dục và vị trí của tổn thương ở vùng sinh dục.
Dấu hiệu lâm sàng u mềm lây
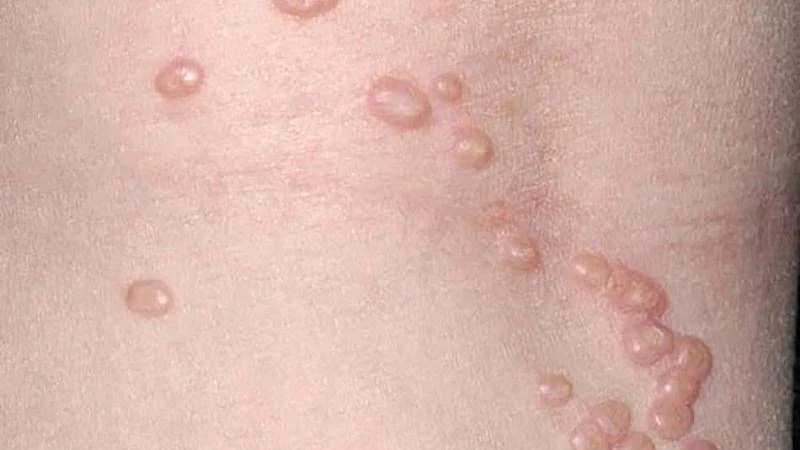
Các sẩn của u mềm lây thường có kích thước từ 2 đến 5 mm, chúng cứng, mịn, hình dạng lồi lên và có màu da hoặc màu trong mờ. Ở trung tâm của các sẩn thường có một lõm, trong đó có một lõi “sền sệt”. Chúng có thể xuất hiện đơn lẻ hoặc theo nhóm, thường xuất hiện nhiều nhất trên da của trẻ em, đặc biệt là trên thân mình, khuôn mặt và các chi của cơ thể, cũng như trên các vùng sinh dục của người lớn đã hoạt động tình dục. Tuy hiếm, nhưng tăng sinh tế bào biểu mô – u mềm lây cũng có thể lan rộng, dẫn đến sự xuất hiện của hàng trăm tổn thương. Khi bị viêm, chúng có thể khó phát hiện do trở nên đỏ và bong vảy.
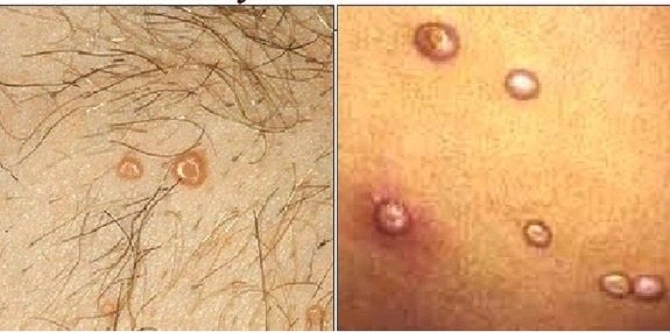
U mềm lây
Chẩn đoán phân biệt u mềm lây
Các sẩn mờ trong trường hợp u mềm lây có thể gây nhầm lẫn với ung thư biểu mô tế bào đáy, có thể xuất hiện dưới dạng nốt hoặc những vết lồi trên da. Ung thư biểu mô tế bào đáy dạng nốt thường có sự mở rộng của mạch máu và thường xuất hiện ở vùng da tiếp xúc trực tiếp với ánh nắng mặt trời, đặc biệt là ở những người lớn tuổi. Trong khi đó, những sẩn mụn trứng cá không có lõm. Nếu bị viêm nhiễm, u mềm lây có thể trở thành một trường hợp nhiễm trùng da do vi khuẩn.
Xét nghiệm và sinh thiết u mềm lây
Chẩn đoán thường rất rõ ràng từ góc độ lâm sàng. Tuy nhiên, trong trường hợp có sự nghi ngờ, việc xác nhận có thể được thực hiện tại phòng khám bằng cách nạo và nghiền mẫu sẩn từ u mềm lây trên phiến kính. Vật liệu này thường không cần phải được nhuộm và khi được kiểm tra bằng kính hiển vi, dễ dàng nhận thấy nhiều thành phần nhuyễn thể có hình dạng bầu dục. Thường thì không cần thực hiện sinh thiết trừ khi các đặc điểm điển hình bị che khuất do tình trạng viêm nhiễm phức tạp.
Cách điều trị u mềm lây
Có thể xem xét việc hoãn điều trị và chờ đợi để xem liệu tổn thương có tự hết hay không
Có thể xem xét việc hoãn điều trị và chờ đợi để xem liệu tổn thương có tự hết hay không. Tuy nhiên, trong hầu hết trường hợp, điều trị được khuyến nghị. Phương pháp điều trị thường sử dụng áp lạnh bằng nitơ lỏng hoặc nạo tổn thương. Đối với những trẻ em không chịu được sự đau đớn từ việc nạo hoặc áp lạnh, có thể áp dụng phương pháp điều trị tại phòng khám bằng việc sử dụng chất Cantharidin để tạo bọt nước, hoặc sử dụng các sản phẩm chứa Axit Salicylic tại chỗ hoặc Tretinoin tại nhà, tương tự như điều trị mụn cóc.
Tuy nhiên, phương pháp điều trị đáng tin cậy nhất là nạo. Khi nạo, các sẩn u mềm, bao gồm nhiều nhuyễn thể, sẽ bị cạo bỏ và có thể gây ra một ít khó chịu và chảy máu. Một phương pháp khác là sử dụng kem Imiquimod 5% (Aldara) để điều chỉnh đáp ứng miễn dịch tại chỗ, được bôi hàng ngày và cũng rất hiệu quả.
Điều trị u mềm lây
Điều trị u mềm lây
Ban đầu
- Cân nhắc hoãn điều trị
- Áp lạnh bằng nitơ lỏng
- Sử dụng Salicylic acid
- Sử dụng Tretinoin
- Sử dụng Cantharidin
Thay thế
- Nạo tổn thương
- Sử dụng Kem Imiquimod 5%
Diễn tiến và biến chứng u mềm lây
Tự khỏi thường diễn ra trong khoảng thời gian từ 6 đến 9 tháng, mặc dù các tổn thương có thể tồn tại trong nhiều năm và có thể phát triển thêm tổn thương mới do quá trình tự nhiễm của bệnh. Các tổn thương riêng lẻ có thể trở nên viêm nhiễm và có thể giống như các mụn nhọt. Mặc dù sự tham gia của vùng mí mắt không thường xảy ra, nhưng nó có thể dẫn đến viêm kết mạc mãn tính.
Tăng sinh tế bào biểu mô – U mềm lây là một trong những biểu hiện da phổ biến nhất trong hội chứng suy giảm miễn dịch tự nhiên
Khi có sự phát triển của hàng trăm tổn thương hoặc xuất hiện ít xu hướng phát triển, đây có thể là dấu hiệu cho bác sĩ lâm sàng cần xem xét về suy giảm miễn dịch. Tăng sinh tế bào biểu mô – U mềm lây là một trong những biểu hiện da phổ biến nhất trong hội chứng suy giảm miễn dịch tự nhiên (AIDS) và các biến thể liên quan đến AIDS, chiếm tỷ lệ 9% trong số những người bị ảnh hưởng. Đối với bệnh nhân AIDS, u mềm lây thường kháng cự đối với liệu pháp và có thể gây ra các vấn đề bệnh trạng và biến dạng nghiêm trọng.
Cơ chế bệnh sinh u mềm lây
Mặc dù khó khăn để tạo ra các tổn thương bằng thử nghiệm lây, nhưng việc lây truyền u mềm lây đã được xác nhận. Tiếp xúc gần gũi, chẳng hạn như trong những hoạt động như đấu vật, quan hệ tình dục và thậm chí là trong các tình huống tương tác xã hội như phòng tắm kiểu Thổ Nhĩ Kỳ, đều có thể dẫn đến truyền nhiễm bệnh.
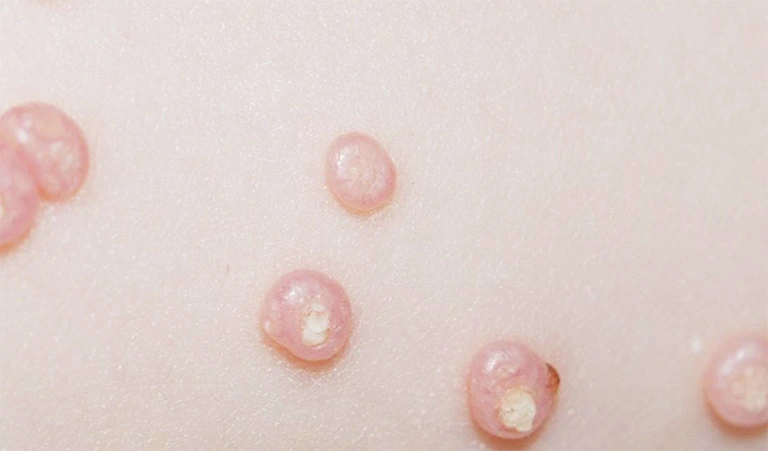
Vi rút tăng sinh tế bào biểu mô – u mềm lây nhân bản trong tế bào chất của lớp biểu bì sừng
Vi rút tăng sinh tế bào biểu mô – u mềm lây nhân bản trong tế bào chất của lớp biểu bì sừng, gây ra sự hình thành các nhuyễn thể lớn trong tế bào chất (gọi là nhuyễn thể) và tạo sự tăng sinh của biểu bì. Cuối cùng, trung tâm của tổn thương sẽ phân rã, tạo ra một miệng lõm và giải phóng các nhuyễn thể ra ngoài.
Sự tiến triển tự nhiên của bệnh là kết quả của phản ứng miễn dịch của cơ thể chủ. Có một yếu tố kích thích đang gây ra phản ứng này sau nhiều tháng không hoạt động, tuy nhiên, vẫn chưa được hiểu rõ, tương tự như sự phát triển của mụn cóc.
Tăng sinh tế bào biểu mô – Dày sừng tiết bã (Seborrheic Keratosis)
Định nghĩa tăng sinh tế bào biểu mô – Dày sừng tiết bã
Tăng sinh tế bào biểu mô – Dày sừng tiết bã là một tình trạng biểu hiện trên lâm sàng dưới dạng sẩn hoặc mảng có vảy, có xu hướng “dán lên” và được cho là một đặc điểm di truyền thường gặp trên nhiễm sắc thể.
Tiền sử tăng sinh tế bào biểu mô – Dày sừng tiết bã
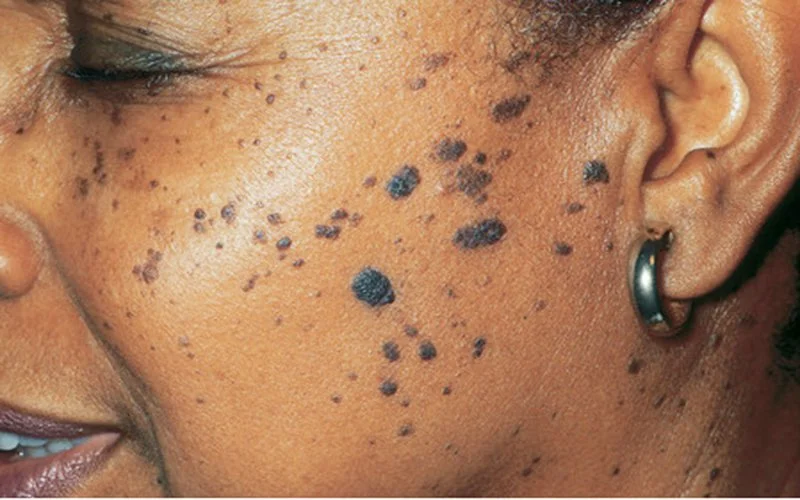
Tăng sinh tế bào biểu mô – Dày sừng tiết bã
Nhiều bệnh nhân nhận thấy rằng trong gia đình của họ có nhiều người bị mắc chứng dày sừng tiết bã. Các biểu hiện của tình trạng này thường xuất hiện khi bệnh nhân đã vào độ tuổi trung niên hoặc tuổi già và phát triển chậm rãi. Thường thì những tổn thương này có dạng đóng vảy hoặc bị bệnh nhân gãi vài lần, dẫn đến tình trạng tái phát.
Dấu hiệu lâm sàng dày sừng tiết bã
Tăng sinh tế bào biểu mô – Dày sừng tiết bã có thể có kích thước khác nhau từ 2 mm đến 2 cm và nổi cao một cách rõ rệt. Màu sắc của chúng có thể biến đổi từ màu da tự nhiên sang màu rám nắng, nâu hoặc đôi khi là đen. Các dày sừng thường có hình dạng từ bầu dục đến tròn, có cảm giác nhờn, “dính vào” da, và có các khối tăng sinh với biên đường rõ ràng. Bề mặt của chúng thường giống mụn cóc hoặc có cấu trúc sần sùi, và có thể có các lỗ chứa chất sừng. Những tổn thương này có thể xuất hiện trên đầu, cổ, thân và bốn chi, ngoại trừ lòng bàn tay và lòng bàn chân.
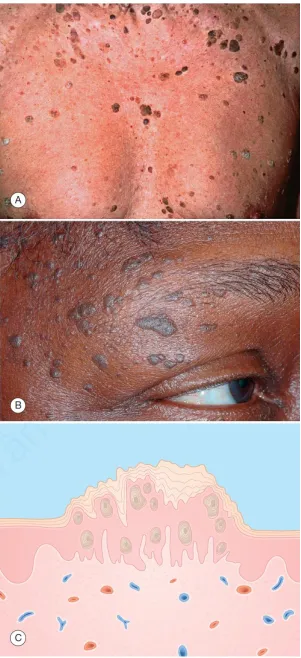
Dày sừng tiết bã. A, B. Các mảng dày, gợn sóng, có vảy, ranh giới rõ, “dán lên”, màu nâu và nâu vàng. C. Biểu bì – tăng sừng với biểu bì dày lên chứa nang giả sừng
Chẩn đoán phân biệt dày sừng tiết bã
Mụn cóc, dày sừng ánh sáng, dày sừng dạng lichen và các tăng sinh có sắc tố như nốt ruồi (nevus), ung thư biểu mô tế bào đáy sắc tố hoặc u hắc tố ác tính có thể bị nhầm lẫn với dày sừng tiết bã. Sự xuất hiện của nhiều tăng sinh có vảy tương tự với biểu hiện nhờn, có biên rõ, dính vào da, cho thấy dấu hiệu rằng những tổn thương này là dày sừng tiết bã. Đôi khi, một dày sừng tiết bã mỏng đơn lẻ bị viêm có thể dẫn đến dày sừng dạng lichen. Sự tăng sinh bề mặt và biểu hiện bề mặt dày sừng của dày sừng tiết bã giúp phân biệt chúng với nevus, một sự tăng sinh biểu mô có sắc tố thường bị nhầm lẫn.
Chẩn đoán phân biệt dày sừng tiết bã bao gồm:
- Mụn cóc
- Dày sừng ánh sáng
- Nevus
- Ung thư biểu mô tế bào đáy sắc tố
- U hắc tố ác tính
- Dày sừng dạng lichen
Xét nghiệm và sinh thiết dày sừng tiết bã
U hắc tố (melanoma)
Nếu có lo ngại về u hắc tố (Melanoma), việc tiến hành sinh thiết bằng cách cắt bỏ hoặc cạo sâu sẽ giúp xác nhận các dấu hiệu lâm sàng của chứng dày sừng tiết bã. Khối tân sinh này có đặc điểm bởi sự tăng sinh trong biểu bì, đồng nhất, và có ranh giới rõ ràng của các tế bào vảy nhỏ, lành tính. Sự gập vào bên trong của lớp biểu bì tạo thành nang giả nhỏ chứa đầy chất sừng.
Cách điều trị dày sừng tiết bã
Không cần thiết phải điều trị tăng sinh tế bào biểu mô – dày sừng tiết bã trừ khi chúng gây kích ứng, ảnh hưởng đến thẩm mỹ, hoặc cần xác nhận tính lành tính của chúng. Phương pháp điều trị bằng áp lạnh Nitơ lỏng là một cách hiệu quả để loại bỏ chúng. Đối với điều trị thay thế, có thể sử dụng gây tê và tiến hành nạo hoặc cạo bỏ dày sừng tiết bã. Cần thận trọng khi thực hiện điều trị này để tránh tạo sẹo. Phẫu thuật cắt bỏ dày sừng tiết bã hiếm khi cần thiết, trừ khi có nghi ngờ về tính ác tính của chúng.
Điều trị cho bệnh dày sừng tiết bã
Điều trị cho bệnh dày sừng tiết bã
Ban đầu
- Không
- Áp lạnh bằng nitơ lỏng
Thay thế
- Nạo
- Cạo
Diễn tiến và biến chứng dày sừng tiết bã
Số lượng tăng sinh tế bào biểu mô – dày sừng tiết bã thường tăng theo tuổi của người bệnh. Đôi khi, chúng có thể trở nên khó chịu khi tiếp xúc với cọ xát, quần áo, hoặc khi bị trầy xước. Đôi khi, các đặc điểm hình thái bình thường của chúng có thể bị che khuất bởi tình trạng viêm nhiễm, do đó cần thực hiện sinh thiết để đưa ra chẩn đoán chính xác.
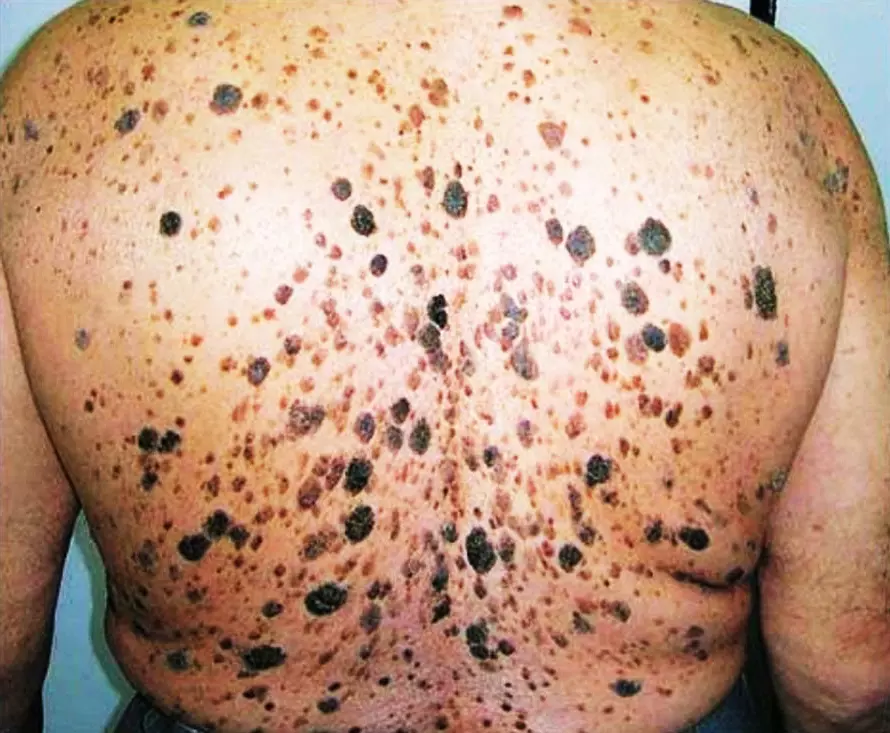
Dấu hiệu Leser-Trélat
Một điểm đáng chú ý là dấu hiệu Leser-Trélat, mà hiếm khi xảy ra, bao gồm sự gia tăng nhanh chóng về kích thước và số lượng các dày sừng tiết bã kèm theo tình trạng ngứa. Các vùng cơ thể thường bị ảnh hưởng nhiều nhất bao gồm các chi và vai. Đây là dấu hiệu da của một số bệnh ác tính nội tiết, thường liên quan đến các bệnh ung thư biểu mô tuyến như dạ dày, buồng trứng, tử cung, hoặc vùng vú.
>>> Điều trị tăng sắc tố sau viêm
Tăng sinh tế bào biểu mô – U mềm treo (Skin tag)
Định nghĩa tăng sinh tế bào biểu mô – U mềm treo
Tăng sinh tế bào biểu mô – U mềm treo (còn được gọi là skin tag hoặc acrochordon) là một u lành tính thường xuất hiện ở người trưởng thành. U này được đặc trưng bởi sự tăng sinh biểu mô da bao phủ một cuống mô liên kết ở lớp biểu bì. Nó thường xuất hiện dưới dạng một khối tăng sinh có cuống và có màu da.
Tỷ lệ mắc u mềm treo
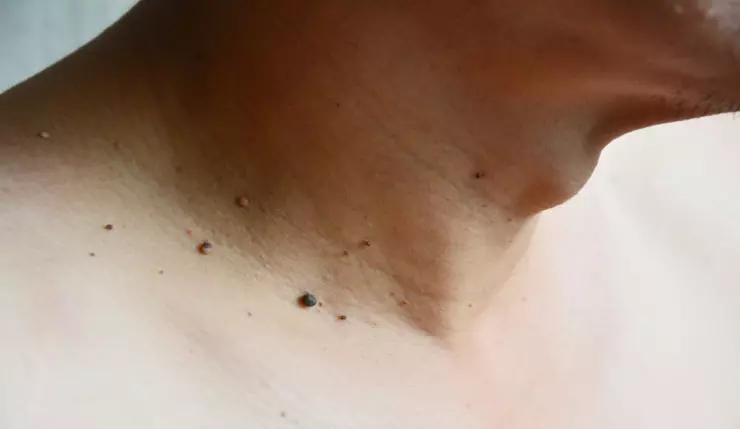
U mềm treo
Khối u lành tính này rất phổ biến ở người trưởng thành. Mặc dù tỷ lệ bệnh nhân tìm kiếm chẩn đoán riêng về u mềm treo là chỉ 0,5%, nhưng một phần lớn bệnh nhân trên 50 tuổi (khoảng 50% đến 60%) sẽ tình cờ phát hiện có tăng sinh tế bào biểu mô – u mềm treo khi điều tra sức khỏe. Tần suất xuất hiện của u mềm treo tăng dần từ giai đoạn sau tuổi 20 (11%) đến độ tuổi 50 (59%) của cuộc đời, sau đó, số lượng người có u mềm treo duy trì ở mức ổn định.
Tiền sử tăng sinh tế bào biểu mô – U mềm treo
Hầu hết bệnh nhân bỏ qua sự xuất hiện của các u mềm treo và chấp nhận chúng như một biểu hiện tự nhiên của quá trình lão hóa. Tuy nhiên, một số bệnh nhân có thể yêu cầu loại bỏ chúng do gặp kích ứng hoặc lo ngại về mặt thẩm mỹ.
Dấu hiệu lâm sàng u mềm treo
Tăng sinh tế bào biểu mô – U mềm treo là những sẩn mềm, thường có cuống, màu da hoặc rám nắng, với đường kính từ 1 đến 10 mm. Bề mặt của chúng có thể nhẵn hoặc có gấp và thường xuất hiện dưới dạng sùi hoặc dạng nhú. Chúng có thể xuất hiện trên bất kỳ vùng da nào, nhưng thường thấy ở nách, cổ, vùng dưới vùng ngực, vùng bẹn và mí mắt. Khi bị kích thích hoặc tổn thương, chúng có thể biến thành dạng sẩn hoại tử hoặc đóng mài và trong trường hợp này, chúng có thể không được phân biệt ra rõ lâm sàng, gây ra lo ngại về khả năng ác tính.
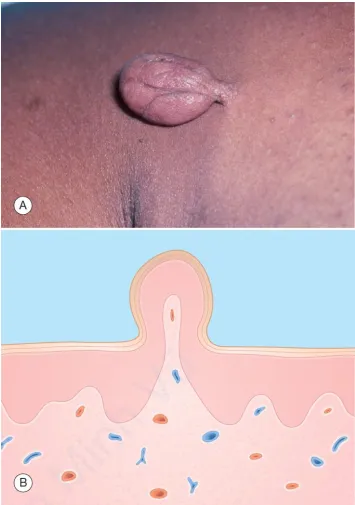
U mềm treo. A. Sẩn mềm, có cuống, màu da. B. Biểu bì – dày nhẹ. Bì – cuống mô liên kết lỏng lẻo
Chẩn đoán phân biệt u mềm treo
Các Nevus nội biểu bì (Intradermal Nevus) có thể có vẻ ngoại hình giống với tăng sinh tế bào biểu mô – u mềm treo trên da, và đôi khi khó phân biệt chỉ dựa vào kiểm tra lâm sàng mà cần phải sử dụng phân tích mô học. Việc ghi nhớ việc xuất hiện của u mềm treo sau này trong cuộc đời có thể giúp phân biệt chúng với Nevus bằng tiền sử.
U xơ thần kinh (Neurofibromas) cũng có thể có biểu hiện tương tự với u mềm treo, nhưng điểm khác biệt là khi bạn áp lực lên u xơ thần kinh, chúng có thể gập vào và tạo thành một vùng trống trong lớp biểu bì, giống như một “khiếm khuyết khuy áo”. Hiếm khi, ung thư biểu mô tế bào đáy hoặc tế bào vảy cũng có thể có biểu hiện tương tự như u mềm treo, nhưng chúng là trường hợp hiếm gặp.
Xét nghiệm và sinh thiết u mềm treo

U mềm treo thường bao gồm một biểu mô với tăng sự sản xuất tế bào biểu mô
U mềm treo thường bao gồm một biểu mô với tăng sự sản xuất tế bào biểu mô, bao gồm hiện tượng tăng sừng hóa, u nhú và Acanthosis. Cuống mô liên kết dưới da thường chứa collagen lỏng lẻo và nhiều mạch máu nhỏ. Tăng sinh tế bào biểu mô – U mềm treo thường có kích thước từ 1 đến 5 mm, màu da tự nhiên, và thường không cần phải được kiểm tra bệnh lý. Tuy nhiên, các u mềm treo lớn hơn, đặc biệt là khi bị tổn thương hoặc đóng mài, có thể cần phải được kiểm tra bằng phân tích mô học.
Cách điều trị u mềm treo
Việc loại bỏ u mềm treo thường không cần thiết, trừ khi bệnh nhân có yêu cầu riêng. Một phương pháp đơn giản để loại bỏ nhanh chóng các u mềm treo là sử dụng kéo để cắt chúng. Phương pháp này thường không đòi hỏi sự gây tê cục bộ và việc cắt thường gây ra ít chảy máu. Một phương pháp khác là sử dụng đông lạnh bằng nitơ lỏng.
Điều trị u mềm treo
Điều trị u mềm treo
Ban đầu
- Không cần thiết
- Cắt bỏ bằng kéo
Thay thế
- Áp lạnh bằng nitơ lỏng
Diễn tiến và biến chứng u mềm treo
Số lượng tăng sinh tế bào biểu mô – u mềm treo tăng theo tuổi và chúng thường không gây ra vấn đề lớn và không cần điều trị. Một số nghiên cứu đã gợi ý rằng u mềm treo có thể là một dấu hiệu cho thấy sự hiện diện của polyp đại tràng ở một số nhóm đối tượng được chọn để thực hiện nội soi. Tuy nhiên, trong môi trường chăm sóc sức khỏe ban đầu, không có mối liên hệ cụ thể nào được xác định giữa u mềm treo và polyp đại tràng.
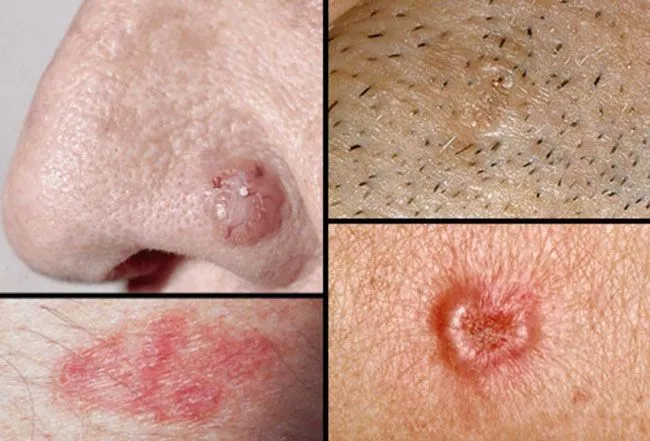
Tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào vảy (Squamous Cell Carcinoma)
Định nghĩa tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào vảy
Tăng sinh tế bào biểu mô – ung thư biểu mô tế bào vảy là một dạng tân sinh ác tính của tế bào biểu mô sừng, có tính khả năng xâm lấn cục bộ và khả năng di căn. Nó thường xuất hiện dưới dạng vảy, dát, mảng xơ cứng hoặc nốt, đôi khi có thể chảy máu hoặc loét. Các nguyên nhân gây ra ung thư biểu mô tế bào vảy bao gồm tác động của tia tử ngoại (UV), chiếu xạ tia X và tiếp xúc với các hóa chất gây ung thư như bồ hóng và thạch tín.
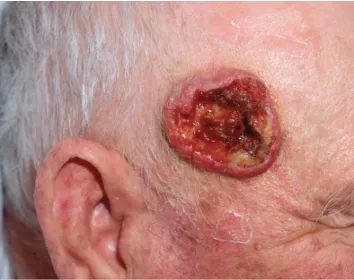
Ung thư biểu mô tế bào vảy – mảng màu đỏ, loét, đóng mài
Tỷ lệ mắc ung thư biểu mô tế bào vảy
Ung thư biểu mô tế bào vảy là một trong các loại ung thư da phổ biến thứ hai, với hơn 600.000 trường hợp mới được chẩn đoán hàng năm tại Hoa Kỳ. Tỷ lệ mắc ung thư biểu mô tế bào vảy thay đổi đáng kể tùy thuộc vào nhóm dân tộc, vị trí địa lý và nghề nghiệp, nhưng phổ biến nhất ở nam giới trên 60 tuổi, đặc biệt là những người có làn da sáng và tiếp xúc nhiều với ánh sáng mặt trời. Khu vực càng gần xích đạo, tỷ lệ mắc ung thư càng tăng.
Ví dụ, tỷ lệ mắc tăng sinh tế bào biểu mô – ung thư biểu mô tế bào vảy ở New Orleans cao hơn gấp 5 lần so với Chicago. Trong trường hợp bệnh nhân đã được ghép thận, ung thư biểu mô tế bào vảy thường xảy ra hơn 3,5 lần so với ung thư biểu mô tế bào đáy và phổ biến hơn gấp 250 lần so với dân số tổng cộng. Khoảng 9 năm sau ca ghép thận, tỷ lệ mắc ung thư biểu mô tế bào vảy ở bệnh nhân tăng lên hơn 40%.
Tiền sử tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào vảy
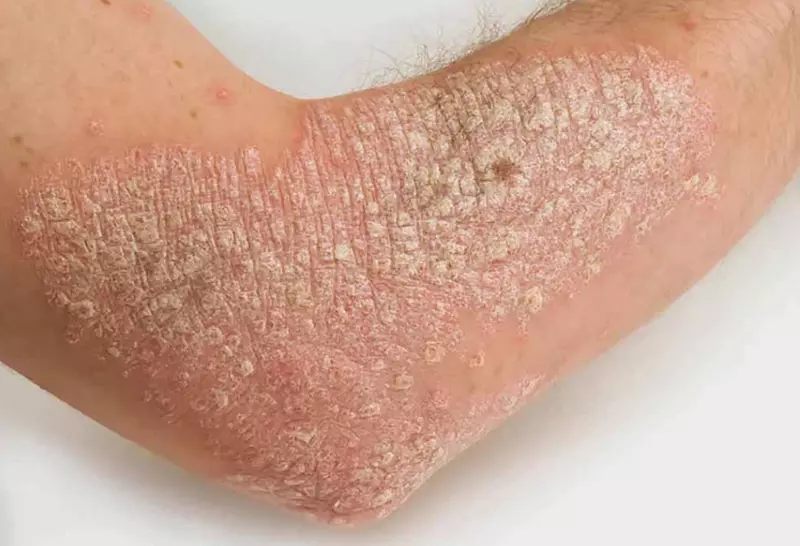
Tiền sử của bệnh nhân về tiếp xúc với ánh sáng mặt trời
Tiền sử của bệnh nhân về tiếp xúc với ánh sáng mặt trời trong các hoạt động nghề nghiệp và giải trí đóng vai trò quan trọng trong việc đánh giá nguy cơ mắc ung thư biểu mô tế bào vảy. Điều này càng trở nên quan trọng khi bệnh nhân có tiền sử gia đình mắc bệnh ung thư da, làn da có màu trắng và đã từng bị cháy nắng. Nếu bệnh nhân có tiền sử của các tăng sinh da mãn tính, không lành, chảy máu hoặc loét, điều này có thể gợi ý đến khả năng mắc ung thư biểu mô tế bào vảy.
Dấu hiệu lâm sàng ung thư biểu mô tế bào vảy
Tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào vảy thường phát triển nhiều nhất trên các vùng da tiếp xúc với ánh nắng mặt trời. Ngoài ra, nó cũng có thể xuất hiện trên niêm mạc và tại các vết thương mãn tính, chẳng hạn như sẹo bỏng, vùng da từng chiếu xạ, các vùng bị bệnh lupus ban đỏ dạng đĩa trợt và xoang viêm tủy xương. Sự phân bố của ung thư biểu mô tế bào vảy có thể thay đổi tùy theo vị trí giải phẫu trên cơ thể, với tỷ lệ cao nhất ở đầu và cổ (chiếm 81%), tiếp theo là chi trên (chiếm 16%), các phần khác như thân mình (chiếm 1,5%) và chân (chiếm 1,3%).
Các u mô thường có đặc điểm là cứng, có màu từ đỏ đến màu da, với bề mặt nhẵn hoặc sần sùi. Phần trung tâm của chúng có thể có hiện tượng tăng sừng hóa, loét hoặc đóng mài. Khi xâm lấn sâu vào dưới da, chúng thường tác động và lan sang mô bên dưới. Trong trường hợp ung thư biểu mô tế bào vảy ở môi, đặc biệt là môi dưới, thường phát triển từ biểu mô đã bị tổn thương mãn tính thứ phát do tiếp xúc với ánh sáng mặt trời hoặc hút thuốc. Một điểm đặc biệt cần lưu ý là một dát đỏ có vảy mãn tính có thể là ung thư biểu mô tế bào vảy.
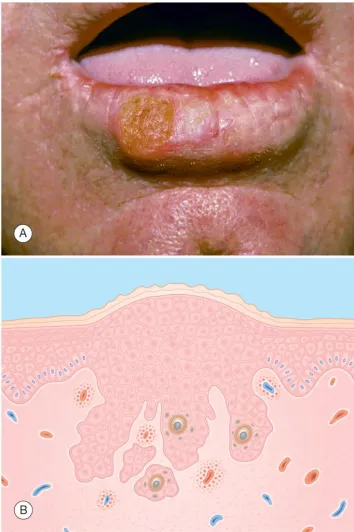
Ung thư biểu mô tế bào vảy. A. Mảng dày sừng, đóng mài nhẹ ở môi dưới. B. Biểu bì – tăng sừng hóa, tế bào sừng không điển hình. Bì –u xâm lấn, viêm
Chẩn đoán phân biệt ung thư biểu mô tế bào vảy
Ung thư biểu mô tế bào vảy có thể được phân biệt dựa trên dấu hiệu lâm sàng hoặc qua kết quả sinh thiết. Tuy nhiên, có những bệnh lý da khác mà cũng có thể có các biểu hiện tương tự, gây nhầm lẫn, bao gồm Keratoacanthoma, dày sừng ánh sáng phì đại, mụn cóc, ung thư biểu mô tế bào đáy và dày sừng tiết bã. Để xác định chính xác, tất cả các tổn thương da có đặc điểm là loét dai dẳng hoặc đóng mài cần được tiến hành sinh thiết để loại trừ sự hiện diện của ung thư biểu mô tế bào vảy.
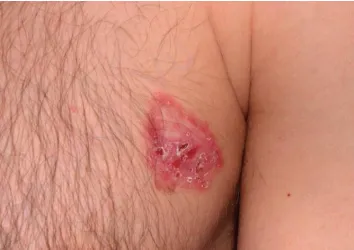
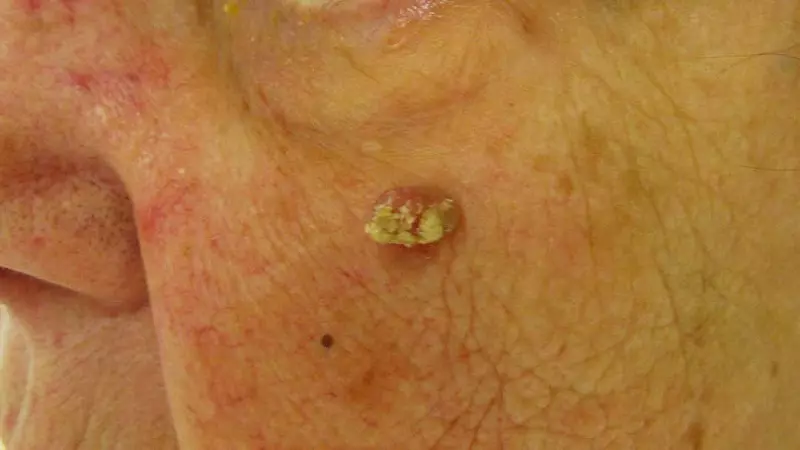
Tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào vảy tại chỗ (bệnh Bowen) thường xuất hiện dưới dạng dát đỏ, có vảy, mặt loét hơi đóng mài và có biên độ rõ ràng. Ví dụ, ung thư biểu mô tế bào vảy trên quy đầu dương vật thường được gọi là hồng sản Queyrat và xuất hiện dưới dạng một dát màu đỏ, mượt và ẩm.
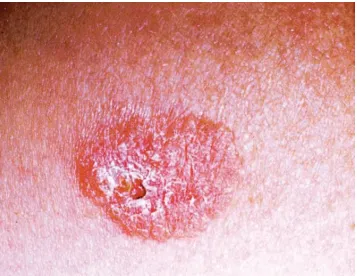
Ung thư biểu mô tế bào vảy tại chỗ – mảng màu đỏ có ranh giới rõ, đóng vảy và hơi đóng mài
Keratoacanthoma là một tân sinh phát triển nhanh của biểu mô, có thể lành tính về mặt sinh học, nhưng về mặt mô học lại giống với ung thư biểu mô tế bào vảy và được một số người xem xét là một biến thể của ung thư biểu mô tế bào vảy. Keratoacanthoma thường xuất hiện dưới dạng một nốt tròn, màu da, phát triển nhanh chóng trong khoảng 4-6 tuần và có một miệng lỗ ở trung tâm chứa đầy chất sừng.
Một số Keratoacanthomas có thể tự giải quyết trong vòng 6 tháng. Tuy nhiên, do khả năng nhầm lẫn với ung thư biểu mô tế bào vảy, một số trường hợp Keratoacanthoma cần được loại bỏ hoặc điều trị một cách thích hợp.
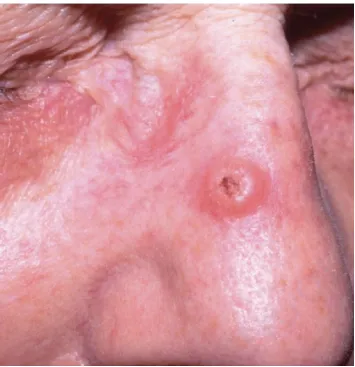
Keratoacanthoma. Nốt màu hồng phát triển nhanh với một miệng hố ở trung tâm chứa đầy sừng
Chẩn đoán phân biệt ung thư biểu mô tế bào vảy có thể gồm:
- Keratoacanthoma
- Dày sừng ánh sáng phì đại
- Mụn cóc
- Ung thư biểu mô tế bào đáy
- Dày sừng tiết bã
- Dày sừng dạng lichen
Xét nghiệm và sinh thiết ung thư biểu mô tế bào vảy
Mọi tổn thương mà có sự nghi ngờ về tăng sinh tế bào biểu mô – ung thư biểu mô tế bào vảy nên được tiến hành sinh thiết để làm rõ. Ung thư biểu mô tế bào vảy chứa các tế bào biểu bì ác tính xâm lấn lớp biểu bì. Loại ung thư này được phân loại dựa trên mức độ không điển hình của các tế bào khối u, với độ 1 thường là tế bào trưởng thành nhất, trong khi độ 2, 3 và 4 có mức độ kém biệt hóa tương ứng. Các khối u thuộc độ 4 có thể gây khó khăn trong việc phân biệt với u hắc tố ác tính, bởi vì các tế bào hình thoi của chúng thường không có cầu nối giữa chúng.
Bệnh Bowen
Kết quả sinh thiết cho ung thư biểu mô tế bào vảy tại chỗ (bệnh Bowen) thường cho thấy một lớp biểu bì dày hơn bao gồm các tế bào không điển hình, có loạn sản, và định hướng kém, tất cả đều nằm hoàn toàn trong lớp biểu bì. Đối với Keratoacanthoma, một miệng lỗ lớn thường xuất hiện ở trung tâm, chứa đầy chất sừng, và được bao quanh bởi các tế bào biểu bì có mức độ biệt hóa tốt. Đôi khi, các tế bào này có thể có biểu hiện loạn sản, làm cho việc phân biệt chúng với ung thư biểu mô tế bào vảy trở nên khó khăn.
Cách điều trị ung thư biểu mô tế bào vảy
Phương pháp điều trị thường được lựa chọn cho tăng sinh tế bào biểu mô – ung thư biểu mô tế bào vảy là cắt bỏ, tuy nhiên, trong trường hợp của các ung thư biểu mô tế bào vảy nhỏ và có biệt hóa tốt trên vùng da tổn thương do ánh sáng, có thể sử dụng hiệu quả liệu pháp nạo và đốt điện.
Đối với các khối u lớn, tái phát, hoặc kém biệt hóa, cũng như những khối u xuất hiện trên niêm mạc và sẹo, phương pháp cắt bỏ bằng dao mổ với lớp biên hẹp (3-5 mm) được khuyến nghị. Các trường hợp này nên được kiểm tra mô học để xác định không có khối u, hoặc sử dụng kỹ thuật phẫu thuật Mohs, một phương pháp tiên tiến giúp tiết kiệm mô bì xung quanh.
Điều trị ung thư biểu mô tế bào vảy
Liệu pháp không phẫu thuật, như bức xạ ion hóa, có thể được xem xét cho những bệnh nhân được lựa chọn. Tuy nhiên, việc chống nắng là quan trọng nhất để ngăn ngừa tái phát và phát triển ung thư biểu mô tế bào vảy trong tương lai. Điều này bao gồm sử dụng kem chống nắng có chỉ số SPF 30 trở lên, đội mũ rộng vành, áo dài tay, quần dài và tránh tiếp xúc với tia UV mạnh trong khoảng thời gian từ 10 giờ sáng đến 2 giờ chiều.
Điều trị ung thư biểu mô tế bào vảy:
Phòng ngừa:
- Sử dụng kem chống nắng có chỉ số SPF ≥ 30.
- Đội mũ rộng vành, mặc áo dài tay và quần dài.
- Tránh ánh nắng mạnh vào giữa trưa (từ 10 giờ sáng đến 2 giờ chiều).
Ban đầu:
- Cắt bỏ.
- Cạo và đốt điện.
- Phẫu thuật Mohs.
Thay thế:
- Xạ trị.
Diễn tiến và biến chứng ung thư biểu mô tế bào vảy
Sự tiến triển của ung thư biểu mô tế bào vảy có thể biến đổi tùy theo nhiều yếu tố
Sự tiến triển của ung thư biểu mô tế bào vảy có thể biến đổi tùy theo nhiều yếu tố. Những tăng sinh tế bào biểu mô – ung thư biểu mô có khả năng di căn cao nhất thường là những khối u tương đối lớn, kém biệt hóa, và có sự xâm lấn sâu hơn, bao gồm việc xâm lấn vào các thần kinh và mạch bạch huyết. Những khối u này thường xuất hiện trên da và niêm mạc bị tổn thương, đặc biệt là ở bệnh nhân có hệ miễn dịch yếu. Tỷ lệ di căn của những trường hợp ung thư biểu mô tế bào vảy ở da là khoảng 2%.
Các ung thư biểu mô tế bào vảy phát triển trên các vùng da không có sự xâm lấn nhiều hơn, và tỷ lệ di căn trong trường hợp này thấp hơn, chỉ khoảng 0,5%.
Tuy nhiên, tỷ lệ di căn cao hơn đáng kể, lên đến 9%, xảy ra đối với những trường hợp ung thư biểu mô tế bào vảy xuất hiện trên vùng da đã bị tổn thương, chẳng hạn như vết loét mãn tính trên chân, sẹo bỏng, viêm da do phóng xạ, xoang viêm tủy xương, và niêm mạc của môi, quy đầu dương vật, và âm hộ. Thường, di căn tiến triển thông qua hệ thống mạch máu và lan sang các hạch bạch huyết ở các vùng khác. Phẫu thuật để loại bỏ các hạch bạch huyết không thường được thực hiện trừ khi bệnh nhân có dấu hiệu bất thường của sự phì đại hạch.
Cơ chế bệnh sinh ung thư biểu mô tế bào vảy
Percivall Pott vào năm 1775 được ghi nhận là người đầu tiên mô tả sự xuất hiện của ung thư biểu mô tế bào vảy
Percivall Pott vào năm 1775 được ghi nhận là người đầu tiên mô tả sự xuất hiện của ung thư biểu mô tế bào vảy liên quan đến nghề nghiệp và kết nối giữa ung thư và yếu tố nguyên nhân. Ông quan sát sự phát triển của ung thư biểu mô tế bào vảy ở bìu khi làm nghề quét ống khói và cho rằng nguyên nhân chính của bệnh là tiếp xúc với bồ hóng mãn tính.
Năm 1809, Lambe đã liên kết ung thư biểu mô tế bào vảy với việc tiêu thụ asen trong nước uống. Mối quan hệ giữa tác động của tia tử ngoại (UV) và sự phát triển của ung thư biểu mô tế bào vảy được đề xuất lần đầu vào năm 1875 bởi Thiersch.
Vào năm 1902, Frieben mô tả sự xuất hiện của tăng sinh tế bào biểu mô – ung thư biểu mô tế bào vảy sau khi tiếp xúc với tia X. Trong thực nghiệm, Yamagiwa và Ichikawa vào năm 1915 là những người đầu tiên tạo ra ung thư biểu mô tế bào vảy ở chuột và thỏ bằng cách bôi nhựa than đá trực tiếp lên da. Vào năm 1924, Block đã thành công trong việc gây ra ung thư biểu mô tế bào vảy ở thỏ sau khi chiếu tia X lên da.
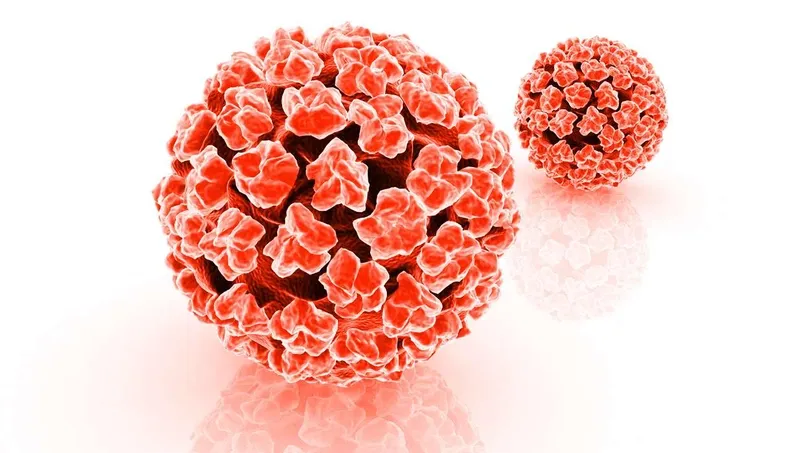
Virus HPV (Human papillomavirus) được xem là một yếu tố nguy cơ gây ra ung thư biểu mô tế bào vảy của da và cổ tử cung
Sử dụng chuột tiếp xúc lặp lại với tác động của tia tử ngoại (UV), Findlay vào năm 1928 đã tạo ra ung thư biểu mô tế bào vảy đầu tiên trong nghiên cứu thực nghiệm.
Ngoài ra, virus HPV (Human Papillomavirus) được xem là một yếu tố nguy cơ gây ra ung thư biểu mô tế bào vảy của da và cổ tử cung. Các bệnh nhân mắc chứng loạn sản thượng bì dạng Verruciformis (Epidermodysplasia Verruciformis), một rối loạn di truyền hiếm, thường phát triển hàng trăm mụn cóc phẳng trên da, do các loại virus HPV cụ thể gây ra, đặc biệt là HPV-5. Các mụn cóc này có xu hướng chuyển thành ung thư biểu mô tế bào vảy. Sự phát hiện của bộ gen HPV-16 và -18 trong ung thư biểu mô cổ tử cung đã cung cấp bằng chứng mạnh mẽ về khả năng gây ung thư của HPV.
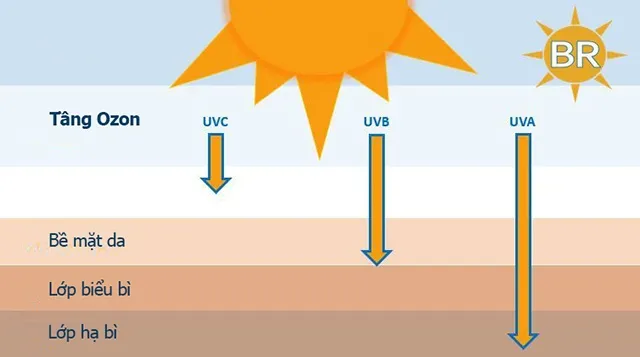
Bức xạ tia UV cũng có khả năng thay đổi hệ thống miễn dịch của cơ thể
Tất cả các yếu tố gây ra ung thư này, bao gồm bức xạ tia cực tím, chiếu xạ tia X, nhựa than đá, asen và virus, đều ảnh hưởng trực tiếp đến da và khởi phát sự phát triển của bệnh ác tính bằng cách tác động lên DNA, RNA và Protein của tế bào. Bức xạ tia UV cũng có khả năng thay đổi hệ thống miễn dịch của cơ thể, tạo điều kiện thuận lợi cho sự hình thành của các khối u ác tính. Sự ức chế miễn dịch mãn tính, thường xảy ra ở những người được ghép tạng, cũng có liên quan đến việc tăng tần suất của tăng sinh tế bào biểu mô – ung thư biểu mô tế bào vảy, đặc biệt là ở vùng da bị tổn thương do ánh nắng mặt trời.
Tăng sinh tế bào biểu mô – Mục cóc (Wart)
Định nghĩa tăng sinh tế bào biểu mô – Mục cóc
Tăng sinh tế bào biểu mô – Mụn cóc là một loại tân sinh lành tính xuất hiện do sự nhiễm papillomavirus trong các tế bào biểu bì. Đặc điểm của chúng bao gồm việc tăng dày lớp biểu bì, vảy và sự nổi bật của các mao mạch trên bề mặt, làm cho chúng có vẻ “sần sùi” hoặc giống mụn cóc.
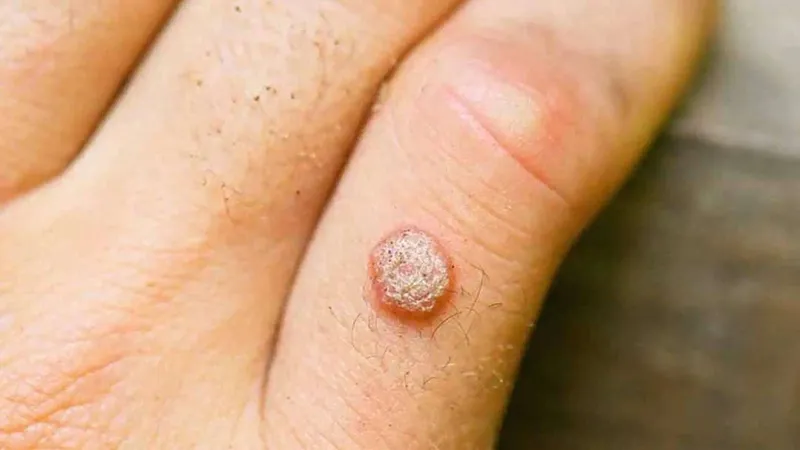
Tăng sinh tế bào biểu mô – Mục cóc (Wart)
Mụn cóc được gây ra bởi papillomaviruses.
Tỷ lệ mắc mục cóc
Mụn cóc thường xuất hiện ở trẻ em và thanh niên khỏe mạnh. Nhiễm HPV sinh dục có thể là bệnh lây truyền qua đường tình dục phổ biến nhất. Trong số những người trưởng thành có hoạt động tình dục, khoảng 1% ước tính mắc mụn cóc sinh dục và hơn 10% đến 20% bị nhiễm tiềm ẩn. Đối với các nữ sinh viên trẻ đang hoạt động tình dục, tỷ lệ nhiễm bệnh cao hơn: 43% trước khi vaccine HPV ra đời. Khoảng 5% đến 7% bệnh nhân được bác sĩ da liễu khám bị mụn cóc.
Tiền sử tăng sinh tế bào biểu mô – Mục cóc
Những điều kiện thuận lợi có thể làm tăng khả năng xuất hiện của nhiều mụn cóc hơn. Các bệnh nhân có hệ miễn dịch yếu, như những người đã ghép thận, thường có nguy cơ mắc mụn cóc cao. Sự khảo sát về nghề nghiệp của bệnh nhân rất quan trọng, ví dụ như người bán thịt và người làm công việc cắt thịt thường có tỷ lệ mắc mụn cóc cao hơn đáng kể. Tăng sinh tế bào biểu mô – Mụn cóc sinh dục (Condylomata Acuminata) thường ảnh hưởng đến những người có hoạt động tình dục, và sự xuất hiện của chúng ở trẻ em có thể làm tăng nghi ngờ về lạm dụng tình dục. Tuy nhiên, đa số bệnh nhân mắc mụn cóc không có bất kỳ điều kiện thuận lợi đáng kể nào.
Dấu hiệu lâm sàng mục cóc
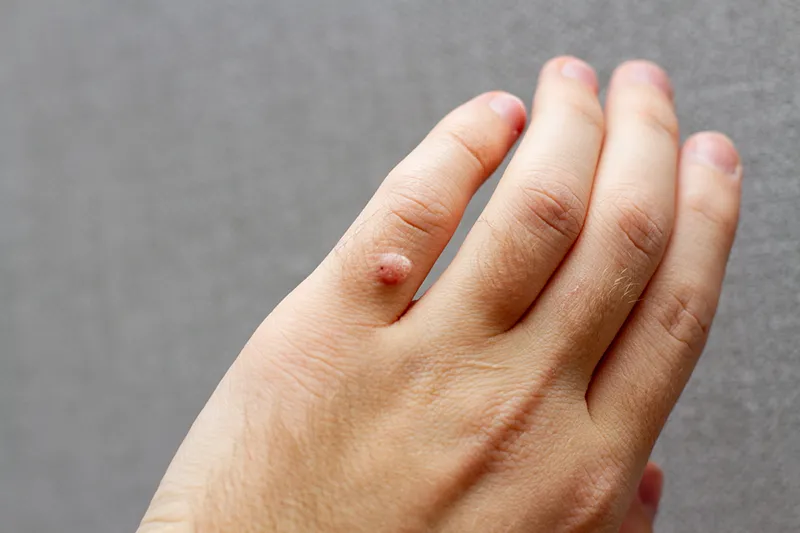
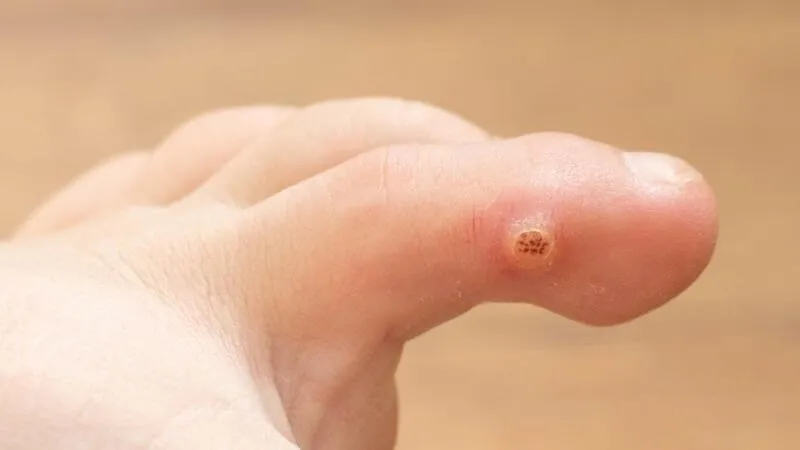
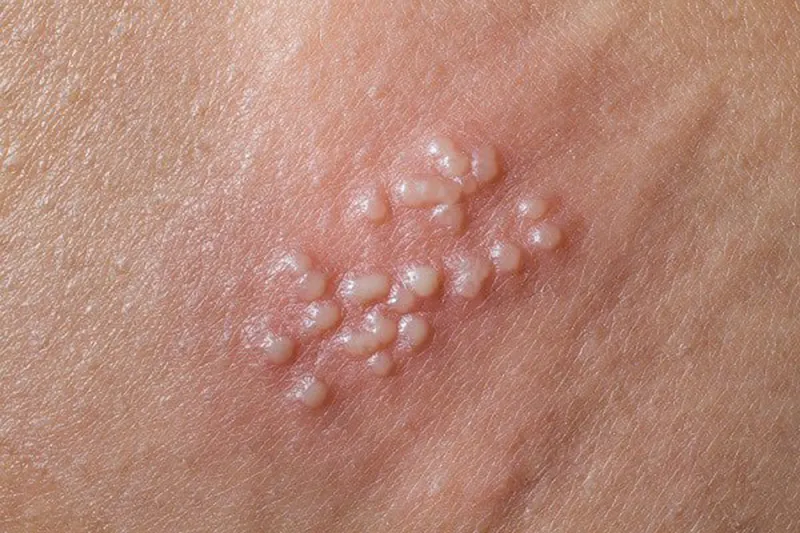
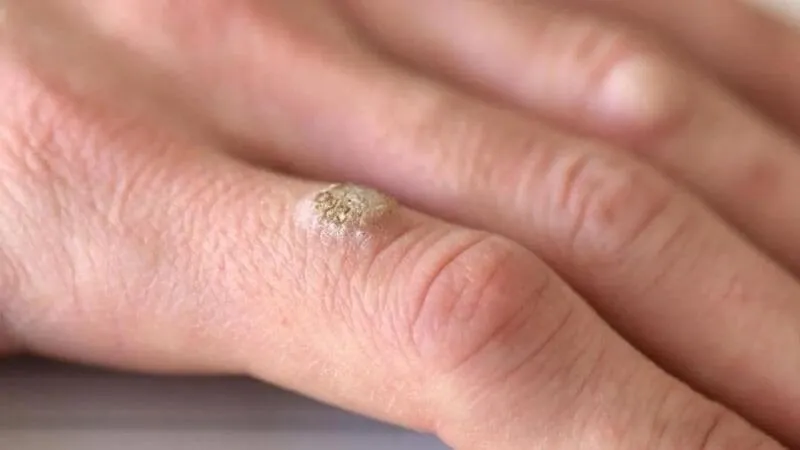
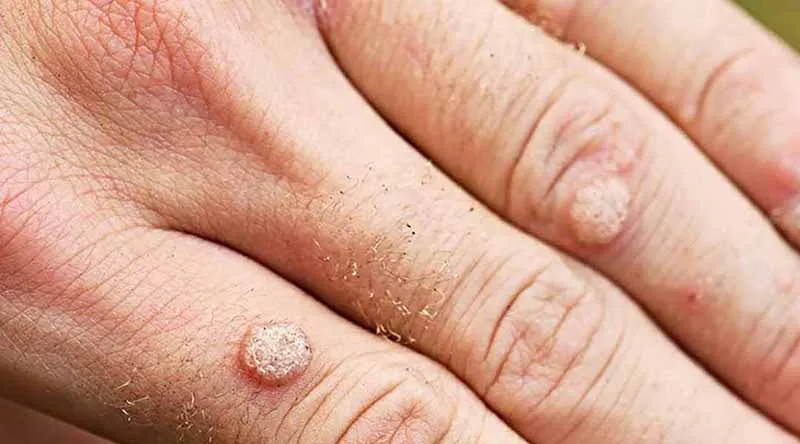
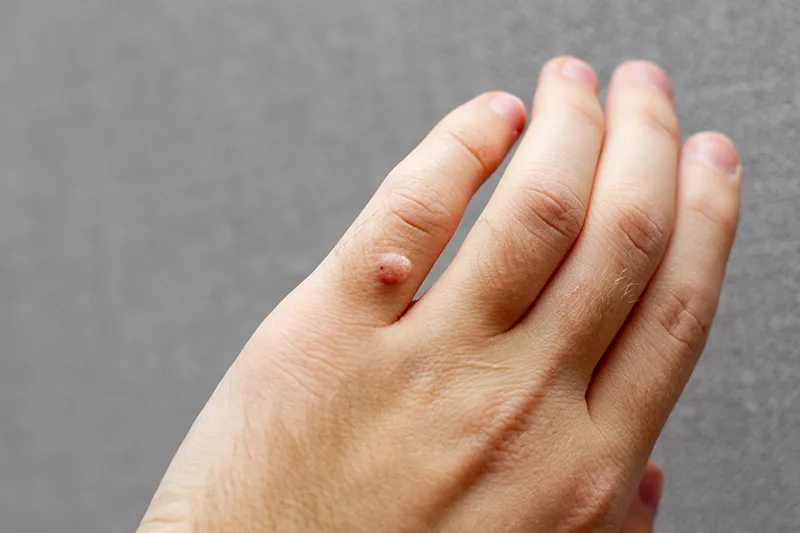
Tăng sinh tế bào biểu mô – Mụn cóc thông thường, còn được gọi là verruca vulgaris
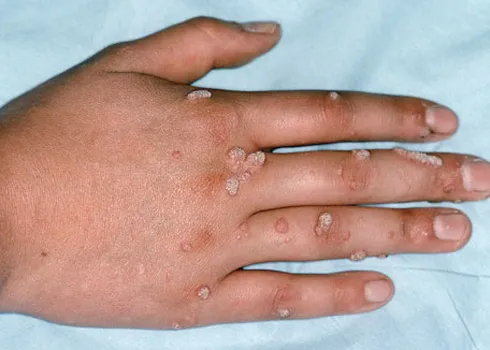
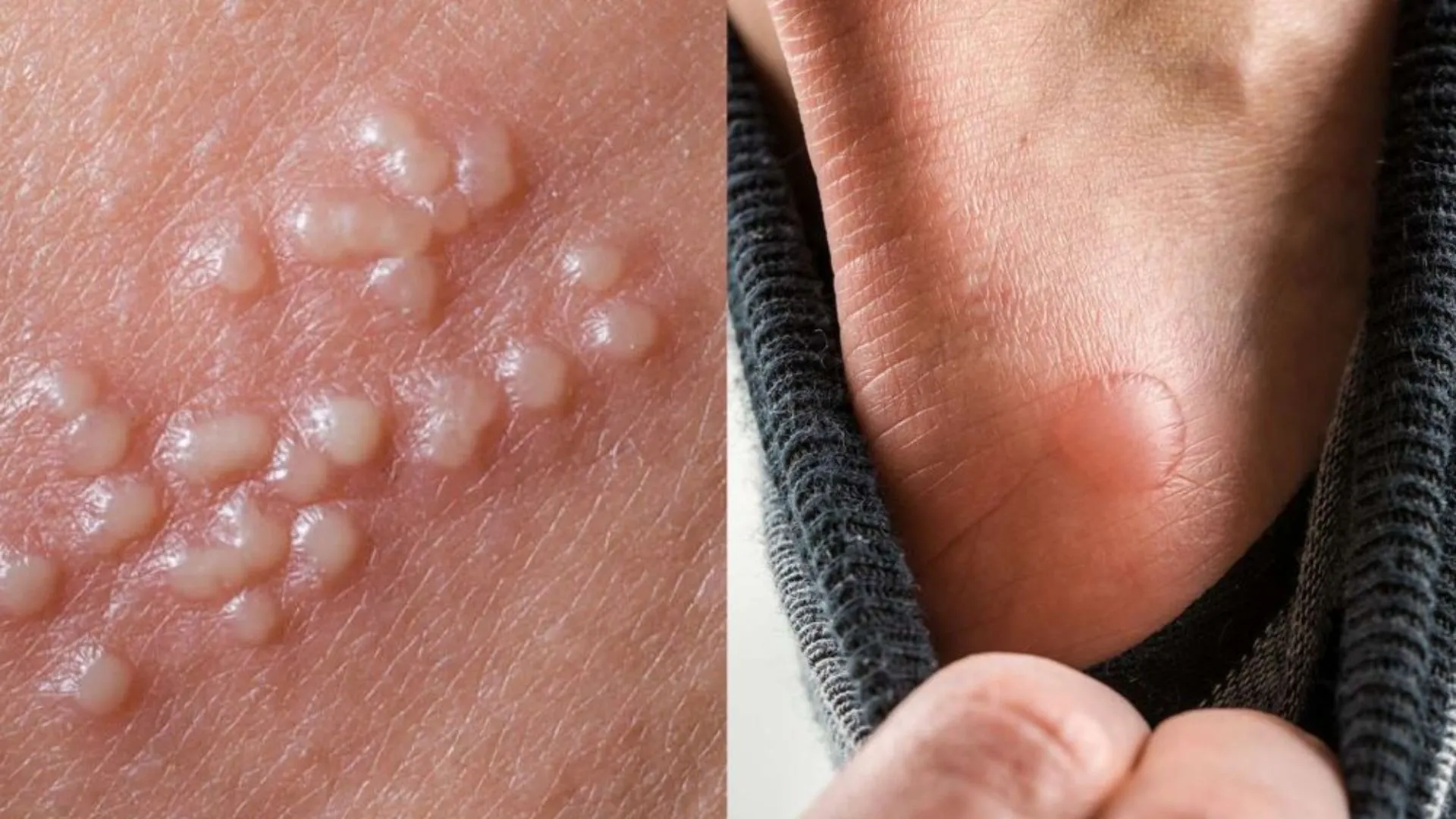
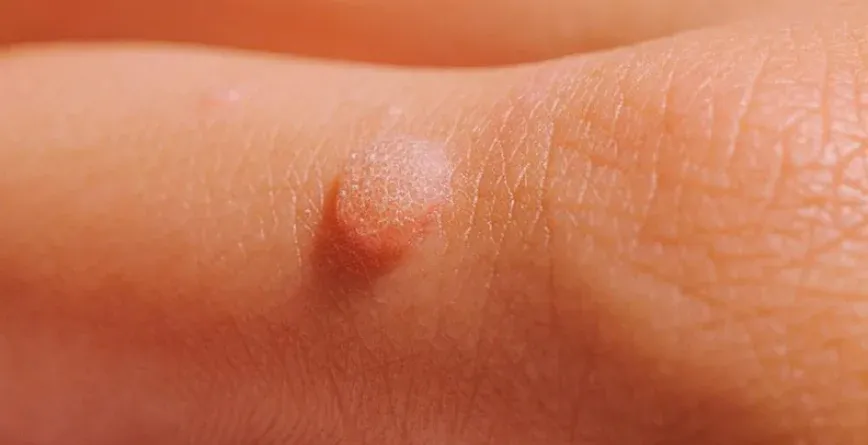
Tăng sinh tế bào biểu mô – Mụn cóc thông thường, còn được gọi là Verruca Vulgaris, là một loại sẩn hoặc nốt cứng có màu da, thường có bề mặt gợn sóng hoặc dày sừng. Chúng thường xuất hiện đơn lẻ, thành từng cụm hoặc theo kiểu tuyến tính do sự tự nhiễm. Bàn tay và ngón tay thường là những vị trí phổ biến cho mụn cóc này. Chúng có thể xâm lấn vào vùng xung quanh móng tay, gây ra sự biến dạng phiến móng. Một biến thể khác của Verruca Vulgaris được gọi là mụn cóc dạng Filiform, thường xuất hiện trên đầu và cổ.
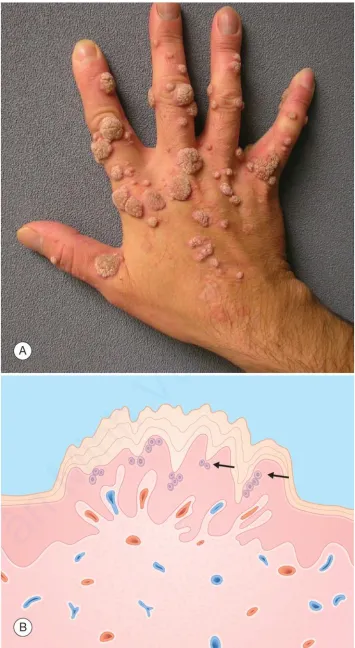
Mụn cóc. A. Sẩn/mảng sần sùi, có vảy với các vân da đứt quãng và chấm đen. B. Biểu bì dày lên, tăng sừng hóa bên trên. Tế bào sừng không bào hiện diện trong lớp tế bào hạt (mũi tên)
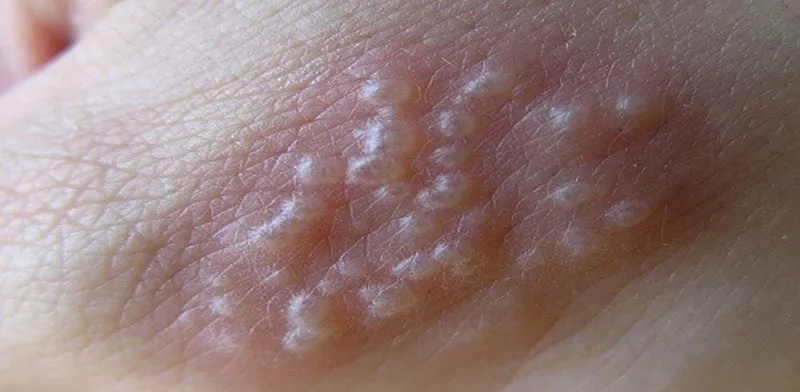
Tăng sinh tế bào biểu mô – Mụn cóc phẳng, còn được gọi là Flat Wart, thường có màu da hoặc nâu đỏ, nhẹ nhàng nhô lên, với bề mặt phẳng và đường kính từ 2 đến 5 mm, thường có viền rõ. Khi xem xét cận cảnh (có thể cần sử dụng kính phóng đại cầm tay), bề mặt của chúng có vẻ sần sùi. Chúng thường xuất hiện trên tay và mặt, thường được sắp xếp theo kiểu tuyến tính.
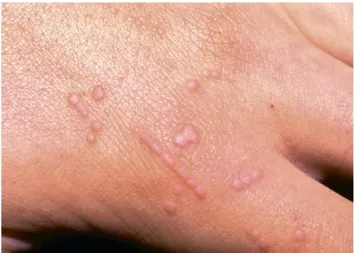
Mụn cóc phẳng – sẩn phẳng màu hồng sắp xếp theo đường thẳng, gợi ý quá trình tự nhiễm
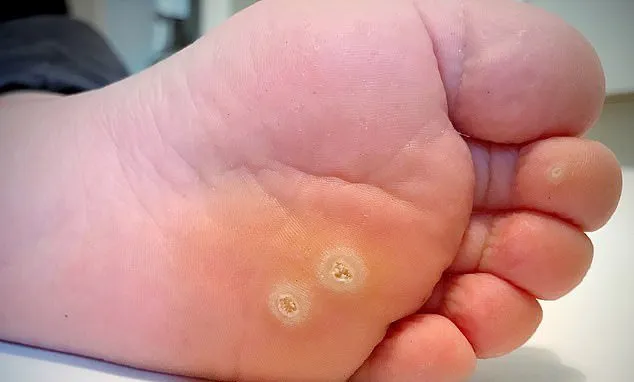
Tăng sinh tế bào biểu mô – Mụn cóc lòng bàn chân, còn được gọi là plantar wart, có thể xuất hiện dưới dạng một nốt đơn độc và đau ở lòng bàn chân. Chúng thường được bao phủ bởi một lớp chai dày. Khi lớp chai này được cắt bằng dao mổ, mụn cóc bên dưới có thể nhận thấy với sự gián đoạn của các vân da và chấm đen. Nhiều mụn cóc lòng bàn chân có thể tụ hợp lại thành một hình dạng khảm hoặc duy trì cách xa trong mối quan hệ mẹ con, trong đó có một mụn cóc lớn ở trung tâm, được bao quanh bởi nhiều mụn cóc nhỏ hơn.
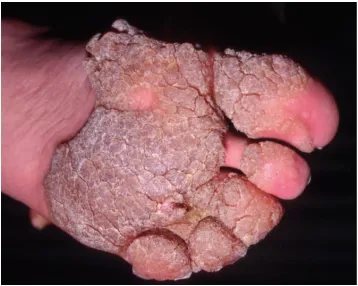
Mụn cóc lòng bàn chân –mảng mụn cóc hợp lưu
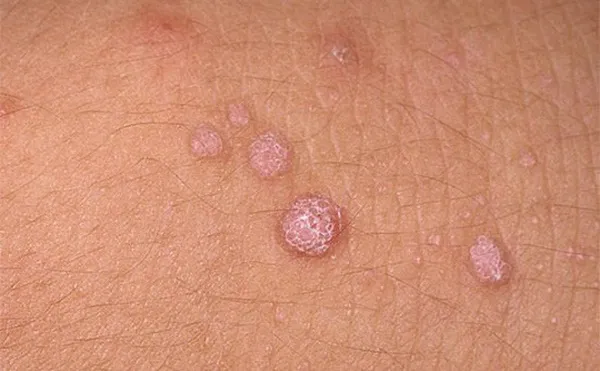
Mụn cóc hoa liễu/sinh dục, còn được gọi là condyloma acuminatum, thường xuất hiện ở các khu vực như trực tràng, vùng đáy chậu, nếp gấp bẹn, cơ quan sinh dục bên ngoài, và đôi khi ở niệu đạo và âm đạo. Chúng bao gồm một sẩn và mảng mềm, có thể không có cuống hoặc có cuống, và có bề mặt sần sùi thường giống như súp lơ.
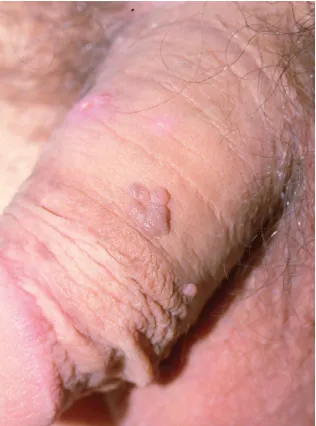
Mụn cóc sinh dục – nốt sần sùi, màu thịt trên cơ quan sinh dục
Sử dụng axit axetic 3% đến 5% (giấm trắng) để ngâm vùng sinh dục trong 5 phút có thể làm cho mụn cóc chuyển sang màu trắng. Sau đó, việc sử dụng kính phóng đại cầm tay hoặc soi cổ tử cung có thể giúp hiển thị rõ hơn các mụn cóc sinh dục nhỏ hơn (hiện tượng aceto-whitening).
Mặc dù aceto-whitening có thể làm tăng độ nhạy của việc phát hiện, nhưng nó không đặc hiệu đối với các tổn thương do HPV và không được khuyến cáo để kiểm tra định kỳ, vì có thể dẫn đến chẩn đoán quá mức các tổn thương mụn cóc sinh dục bên ngoài.
Chẩn đoán phân biệt mục cóc
Tăng sinh tế bào biểu mô – Mụn cóc thông thường thường dễ dàng nhận biết
Tăng sinh tế bào biểu mô – Mụn cóc thông thường thường dễ dàng nhận biết. Tuy nhiên, khi chúng được bao phủ bởi lớp vảy dày, có thể dẫn đến sự nhầm lẫn với vết chai, vì khi gọt đi, không có các vân da đứt quãng như mụn cóc. Chẩn đoán ung thư biểu mô tế bào vảy nên được xem xét khi tổn thương kháng trị, mở rộng và đóng vảy hoặc loét.
Mụn cóc phẳng trên mặt có thể bị nhầm lẫn với tổn thương mụn trứng cá không viêm, “mụn đầu trắng” hoặc comedo. Đỉnh của comedo là nhẵn và có hình vòm, trong khi mụn cóc phẳng có đỉnh phẳng và nhám. Khi mụn cóc phẳng xuất hiện trên bàn tay và cẳng tay, lichen phẳng, một bệnh viêm da không căn cứ, cũng nên được xem xét trong quá trình chẩn đoán. Sẩn lichen phẳng thường có màu đỏ đến tím, trong khi mụn cóc có màu da.
Tăng sinh tế bào biểu mô – Mụn cóc lòng bàn chân và vết chai thường dễ bị nhầm lẫn vì cả hai đều gây đau và có bề mặt dày, vảy. Tuy nhiên, khi gọt bỏ lớp vảy, sự gián đoạn của các vân da và chấm đen đặc trưng của mụn cóc ở lòng bàn chân sẽ được phát hiện.
Mụn cóc sinh dục có thể giống với dạng sùi của ung thư biểu mô tế bào vảy
Mụn cóc sinh dục có thể giống với dạng sùi của ung thư biểu mô tế bào vảy. Các tổn thương không phản ứng với điều trị cần phải được tiến hành sinh thiết để loại trừ sự nghi ngờ về ung thư biểu mô tế bào vảy. Giang mai thứ phát ở hậu môn và các bộ phận sinh dục (Condyloma Latum) cần được loại trừ thông qua kiểm tra vùng tối và xét nghiệm huyết thanh học. Dày sừng tiết bã ở vùng sinh dục cũng có thể có sự giống nhau với mụn cóc sinh dục.
Sẩn Bowen (Bowenoid papulosis) là một loại rối loạn không phổ biến, đặc trưng bởi sự xuất hiện của các sẩn đỏ, có thể có sắc tố, thường xuất hiện ở vùng sinh dục của những người trẻ tuổi có hoạt động tình dục. Mô học cho thấy sẩn Bowen có biểu hiện tương tự như ung thư biểu mô tế bào vảy tại chỗ. Sự liên quan của nó với nhiễm HPV đã được xác định bằng việc phát hiện DNA của HPV, đặc biệt là HPV-16, trong các tổn thương sẩn Bowen. Trong điều trị sẩn Bowen, nên sử dụng các phương pháp phẫu thuật bảo tồn. Thủ thuật loại bỏ hoặc phá huỷ không phải là lựa chọn tốt.
Chẩn đoán phân biệt mụn cóc
Chẩn đoán phân biệt mụn cóc bao gồm:
Trường hợp thông thường:
- Mô chai
- Ung thư biểu mô tế bào vảy
Trường hợp phẳng:
- Comedone
- Lichen phẳng
Trường hợp lòng bàn chân:
- Vết chai
Trường hợp sinh dục:
- Ung thư biểu mô tế bào vảy
- Giang mai thứ phát
- Dày sừng tiết bã
- Sẩn Bowen
Xét nghiệm và sinh thiết mục cóc
Tăng sinh tế bào biểu mô – Mụn cóc thường không được tiến hành sinh thiết trừ khi có sự nghi ngờ về ung thư biểu mô
Tăng sinh tế bào biểu mô – Mụn cóc thường không được tiến hành sinh thiết trừ khi có sự nghi ngờ về ung thư biểu mô. Khi thực hiện sinh thiết, mụn cóc thường cho thấy biểu hiện của sự dày lên của lớp biểu bì (acanthosis), kèm theo việc tăng sừng hóa ở phần trên. Các tế bào sừng lớn khác biệt, được gọi là koilocyte, thường có hạt nhân nhỏ được bao quanh bởi tế bào chất trong suốt và chúng thường xuất hiện ở các lớp biểu bì ở phần trên. Việc xác định loại HPV thường dựa trên việc so sánh DNA.
Cách điều trị mục cóc
Phòng ngừa mụn cóc luôn là lựa chọn tốt hơn so với việc điều trị sau khi mụn cóc đã xuất hiện. Vaccin tứ giá (Gardasil) là một biện pháp phòng ngừa hiệu quả, ngăn ngừa các loại virus HPV gây ra mụn cóc ở vùng sinh dục (type 6 và 11) và cả những loại gây ra ung thư cổ tử cung (type 16 và 18), đặc biệt là hiệu quả cho nam và nữ thanh niên chưa từng mắc bệnh.
Việc phòng bệnh luôn ưu tiên hơn việc chữa bệnh sau khi mụn cóc đã phát triển
Việc phòng bệnh luôn ưu tiên hơn việc chữa bệnh sau khi mụn cóc đã phát triển.
Tăng sinh tế bào biểu mô – Mụn cóc thường được điều trị bằng các phương pháp không đặc hiệu, thường phải tiến hành các thủ thuật phá hủy mụn cóc, điều này thường gây đau. Một phương pháp có thể hữu ích là sử dụng thuốc gây tê tại chỗ, được áp dụng bên dưới một lớp băng kín trong 1 đến 2 giờ trước khi thực hiện các thủ thuật gây đau, đặc biệt khi điều trị mụn cóc ở trẻ em không hợp tác. Mục tiêu của điều trị là phá hủy các tế bào sừng bị nhiễm HPV, và điều này có thể được thực hiện bằng nhiều phương pháp khác nhau, bao gồm phương pháp vật lý, hóa học hoặc sinh học.
Tuyệt đối tránh việc điều trị quá mức, để tránh tạo ra sẹo.
Có một số phương pháp vật lý để điều trị mụn cóc, bao gồm liệu pháp áp lạnh bằng nitơ lỏng, đốt điện, nạo, phẫu thuật cắt bỏ và điều trị bằng laser. Liệu pháp áp lạnh thường là phương pháp điều trị ban đầu phổ biến nhất. Nó thực hiện bằng cách sử dụng que có đầu bông hoặc thiết bị phun nitơ lỏng lên mụn cóc. Khi nitơ lỏng tiếp xúc với mụn cóc, nó tạo ra một khối băng trắng tại vị trí phun và sau đó mở rộng từ 1 đến 2 mm ra ngoài rìa của mụn cóc. Sau khi vị trí này đã tan băng, lần đóng băng thứ hai dẫn đến sự phá hủy mụn cóc nhiều hơn. Một bóng nước thường hình thành trong vòng 24 giờ sau đó.
Một bóng nước thường hình thành trong vòng 24 giờ sau đó
Sau một vài tuần, bóng nước này sẽ khô lại và lớp da chứa mụn cóc sẽ bong ra. Thông thường, cần thực hiện các lần điều trị tiếp theo sau mỗi 4 đến 8 tuần để loại bỏ mụn cóc còn sót lại. Việc loại bỏ thường yêu cầu ít nhất hai hoặc ba lần thăm khám. Ưu điểm của phương pháp áp lạnh là nhanh chóng, không đòi hỏi gây tê tại chỗ và hầu hết bệnh nhân chấp nhận tốt, trừ trường hợp trẻ nhỏ.
Tuy nhiên, cần thận trọng với tất cả các phương pháp vật lý, đặc biệt là phẫu thuật cắt bỏ, vì có thể để lại sẹo. Vết sẹo có thể gây khó chịu về mặt thẩm mỹ hoặc gây đau nếu ở bề mặt lòng bàn chân. Mặc dù phẫu thuật laser ban đầu được coi là có hiệu quả hơn so với các phương pháp phẫu thuật khác trong việc loại bỏ mụn cóc, nhưng điều này hiện nay không còn được xem là đúng.
Có nhiều phương pháp hóa trị được sử dụng để điều trị tăng sinh tế bào biểu mô – mụn cóc, có thể thực hiện tại phòng khám hoặc tại nhà. Các phương pháp điều trị ban đầu thường bao gồm sử dụng axit salicylic tại nhà hoặc axit trichloroacetic tại phòng khám. Đối với mụn cóc thông thường, bạn có thể sử dụng sản phẩm axit salicylic 17% không cần kê đơn, bôi hàng ngày với hoặc không cần sử dụng băng kín.
Ngâm mụn cóc trong nước trong 5 phút để làm mềm chúng
Để điều trị mụn cóc này, trước tiên, bạn có thể ngâm mụn cóc trong nước trong 5 phút để làm mềm chúng, sau đó loại bỏ nhẹ nhàng các mô lỏng lẻo. Sau khi bôi axit salicylic, bạn có thể sử dụng băng kín để bám vào mụn cóc. Cantharidin, một chất gây bóng nước mạnh có nguồn gốc từ bọ cánh cứng, là một phương pháp điều trị tại phòng khám thay thế được sử dụng cho mụn cóc thông thường.
Cantharidin được áp dụng lên mụn cóc và sau 24 giờ, một bóng nước hình thành dưới mụn cóc. Bóng nước này sau đó khô lại và bong ra, kéo theo mụn cóc. Đôi khi, cả cantharidin và phương pháp điều trị áp lạnh có thể gây hình thành mụn cóc mới có hình dạng khuyến (vòng) ở ngoại vi của bóng nước.
Đối với tăng sinh tế bào biểu mô – mụn cóc lòng bàn chân, bạn có thể sử dụng hàng ngày miếng dán axit salicylic 40% hoặc dung dịch axit salicylic 17% dưới lớp băng kín (băng keo) để điều trị.
Mụn cóc sinh dục thường được điều trị bằng nhựa podophyllin 25%
Mụn cóc sinh dục thường được điều trị bằng nhựa podophyllin 25% (Podocon-25), tuy nhiên, cần cẩn trọng vì nó có thể rất độc và chỉ nên được sử dụng trong phòng khám của bác sĩ. Sau khi sử dụng, cần rửa sạch podophyllin thừa trong vòng 4 đến 6 giờ để tránh kích ứng tại chỗ quá mức. Sử dụng podophyllin trên các tổn thương rộng cần thận trọng vì có thể gây ra các phản ứng toàn thân nghiêm trọng do hấp thu.
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh ưu tiên liệu pháp áp lạnh hơn podophyllin để điều trị mụn cóc sinh dục, bởi vì podophyllin là một tác nhân gây độc tế bào và có thể dẫn đến các vấn đề sức khỏe nghiêm trọng như nhiễm độc thận, viêm đa dây thần kinh và sốc. Podophyllin không nên được sử dụng trong thời kỳ mang thai vì có thể gây hại cho thai nhi.
Podofilox, một dẫn xuất tinh khiết từ podophyllin, có sẵn dưới dạng dung dịch hoặc gel 0,5% (Condylox, Podofilox) để bệnh nhân tự điều trị mụn cóc sinh dục bên ngoài. Bệnh nhân bôi sản phẩm này hai lần mỗi ngày trong 3 ngày liên tiếp, sau đó nghỉ 4 ngày. Chu kỳ này có thể được lặp lại tối đa bốn lần. Thuốc mỡ Sinecatechin 15% (Veregen) cũng là một phương pháp điều trị thay thế.
Các đối tác tình dục của những người bị mụn cóc sinh dục nên được kiểm tra để xác định sự hiện diện của mụn cóc
Các đối tác tình dục của những người bị mụn cóc sinh dục nên được kiểm tra để xác định sự hiện diện của mụn cóc. Phụ nữ mắc mụn cóc sinh dục nên khám phụ khoa định kỳ thông qua xét nghiệm tế bào Papanicolaou. Nên xem xét sàng lọc cho các bệnh lây truyền qua đường tình dục khác.
Tăng sinh tế bào biểu mô – Mụn cóc kháng trị có thể được điều trị bằng 5-fluorouracil tại chỗ, tiêm bleomycin vào tổn thương và sử dụng interferon tại chỗ hoặc toàn thân.
Phương pháp điều trị sinh học tập trung vào khuyến khích phản ứng miễn dịch của cơ thể. Kem Imiquimod 5% (Aldara) được áp dụng tại chỗ để kích thích sự sản xuất các cytokine như interferon-α, yếu tố hoại tử khối u-α và interleukin 1, 6 và 8. Thuốc này thường được chỉ định để điều trị mụn cóc sinh dục bên ngoài và mụn cóc quanh hậu môn, thường là ba lần bôi mỗi tuần. Squaric acid dibutylester được sử dụng để tạo ra viêm da tiếp xúc dị ứng, và có thể gây phá hủy mụn cóc thông qua phản ứng quá mẫn chậm xảy ra tại vị trí tiếp xúc với chất gây dị ứng.
Phương pháp điều trị mụn cóc
Dưới đây là một số phương pháp điều trị mụn cóc:
Ban đầu
- Áp lạnh bằng nitơ lỏng – dùng cho tất cả mụn cóc.
- Axit salicylic kết hợp với băng dính kín – dùng cho mụn cóc thông thường và mụn cóc ở lòng bàn chân.
- Cantharidin – đặc biệt phù hợp cho trẻ em.
- Kem Tretinoin 0,1% – dùng cho mụn cóc phẳng.
- Podophyllin 25% – sử dụng cho mụn cóc sinh dục.
- Dung dịch hoặc gel Podofilox – áp dụng cho mụn cóc sinh dục: 2 lần/ngày x 3 ngày/tuần trong 4 tuần.
- Kem Imiquimod – áp dụng cho mụn cóc sinh dục: 1 lần/ngày x 3 ngày/tuần trong 16 tuần.
Phương pháp thay thế
- Phẫu thuật cắt bỏ, nạo, đốt điện.
- Sử dụng laser.
- Sử dụng Interferon.
- Tiêm Bleomycin trực tiếp vào tổn thương.
- Sử dụng 5-Fluorouracil.
- Sử dụng kem mỡ Sinecatechin 15% – áp dụng cho mụn cóc sinh dục: 3 lần mỗi ngày trong 16 tuần.
Diễn tiến và biến chứng của mục cóc
Tỷ lệ tự khỏi mụn cóc thường nằm trong khoảng từ 35% đến 65% trong vòng 2 năm
Tỷ lệ tự khỏi mụn cóc thường nằm trong khoảng từ 35% đến 65% trong vòng 2 năm. Khi điều trị được thực hiện, tỷ lệ khỏi bệnh có thể cao lên tới 80%.
Một điểm quan tâm quan trọng là mối liên hệ giữa Papillomavirus và ung thư biểu mô. Ung thư có liên quan đến Papillomavirus thường xuất hiện ở con người, gia súc, ngựa và thỏ, và đã được nghiên cứu trên loài gặm nhấm. Trong trường hợp hiếm gặp của hội chứng Epidermodysplasia Verruciformis, khi mụn cóc kháng trị lan rộng, những người bị nhiễm HPV-5 hoặc HPV-8, mụn cóc phẳng tiếp xúc với ánh nắng mặt trời có thể phát triển thành ung thư biểu mô tế bào vảy. Hơn nữa, các gene của HPV đã được tìm thấy trong các tế bào biểu mô ác tính.
Có nhiều bằng chứng về vai trò của Papillomavirus niêm mạc (loại 16, 18) trong việc gây ra ung thư cổ tử cung. Tuy nhiên, nhiễm HPV cổ tử cung có vẻ như chỉ là điều kiện cần, nhưng chưa đủ để phát triển thành bệnh ác tính. Các yếu tố nguy cơ khác, như hút thuốc lá, dường như cũng cần thiết trong quá trình phát triển ung thư. Tuy vậy, việc xác định loại HPV cụ thể chưa được chứng minh là có ích trong việc chẩn đoán và quản lý mụn cóc sinh dục bên ngoài.
Cơ chế bệnh sinh mục cóc
Bản chất lây nhiễm của tăng sinh tế bào biểu mô – mụn cóc đã được quan sát và chứng minh từ thời cổ đại
Bản chất lây nhiễm của tăng sinh tế bào biểu mô – mụn cóc đã được quan sát và chứng minh từ thời cổ đại. Vào những năm 1800, Jadassohn là người đầu tiên thực hiện một thí nghiệm thuyết phục để chứng minh tính lây nhiễm của mụn cóc. Ông nghiền nát mẫu mụn cóc và sau đó cấy chúng vào da bình thường của những người tình nguyện. Sau một thời gian ủ bệnh từ 2 đến 3 tháng, mụn cóc phát triển ở những vị trí đã cấy. Vào năm 1907, Ciuffo đã sử dụng kỹ thuật siêu lọc để chứng minh bản chất của virus gây mụn cóc.
Papillomavirus là một loại virus DNA có cấu trúc sợi kép, gây nhiễm và nhân lên trong các tế bào biểu bì, đặc biệt là lớp biểu bì tạo sừng. Virion HPV (đơn vị virus) hoàn chỉnh bao gồm một bộ gen virus được bao quanh bởi một lớp capsid protein theo hình dạng icosaedral. Các virion HPV thế hệ con được tạo ra và trở nên rõ ràng ở các lớp trên cùng của biểu bì, đặc biệt là lớp tạo sừng và lớp hạt.
Bộ gen của virus thường được tìm thấy ở các lớp biểu bì ở dưới cùng và có thể giúp giải thích sự biểu hiện mãn tính và thất bại trong điều trị của nhiều mụn cóc. Sự hiện diện của virus mụn cóc kích thích tăng sinh của biểu bì, dẫn đến làm dày biểu bì và tạo sừng. Các papillomaviruses đã được phân loại thành các loại riêng biệt dựa trên tương đồng về cấu trúc DNA. Dựa trên phân loại này, đã mô tả hơn 150 loại gen khác nhau.
Các yếu tố liên quan đến virus và sự phản ứng của cơ thể đối với mụn cóc vẫn chưa được hiểu đầy đủ
Hiện nay, có vẻ rằng từng loại HPV cụ thể có trách nhiệm cho các tổn thương lâm sàng khác nhau, bao gồm mụn cóc thông thường, mụn cóc phẳng, mụn cóc ở lòng bàn chân và mụn cóc sinh dục. Tuy nhiên, sự tương quan giữa biểu hiện lâm sàng và loại HPV vẫn đang được nghiên cứu và chưa hoàn toàn rõ ràng.
Các yếu tố liên quan đến virus và sự phản ứng của cơ thể đối với mụn cóc vẫn chưa được hiểu đầy đủ. Một số kháng thể huyết thanh chống lại mụn cóc đã được phát hiện. Quan trọng hơn, hệ thống miễn dịch qua trung gian có vẻ đóng vai trò trong việc kiểm soát và thoái lui của mụn cóc. Ở những người có sự suy giảm về hệ miễn dịch (như những người đã được ghép nội tạng hoặc có rối loạn sản biểu bì dạng mụn cóc), mụn cóc có thể tái kích hoạt hoặc trở nên mức độ nghiêm trọng hơn và kéo dài hơn thời gian.
Các tăng sinh biểu mô không phổ biến (Uncommon Epodermal Growths)
Tăng sinh tế bào biểu mô – Hội chứng Birt – Hogg – Dube
Hội chứng Birt-Hogg-Dubé là một bệnh da di truyền tự trở nên trên nhiễm sắc thể thường biểu hiện bằng sự xuất hiện của nhiều sẩn cóc da, có kích thước từ 2 đến 4 mm, thường xảy ra trên khuôn mặt. Ngoài ra, bệnh thường gây ra sự hình thành các khối tăng sinh lông hamartoma lành tính, bao gồm u xơ nang lông (fibrofolliculomas) và trichodiscomas.
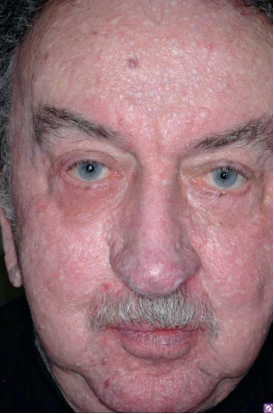
Hội chứng Birt–Hogg-Dube —nhiều sẩn có màu da đến hơi trắng nằm rải rác trên toàn bộ khuôn mặt
Miệng và thân trên cũng có thể bị ảnh hưởng bởi những khối tăng sinh này, và thường xuất hiện sự hình thành u mềm dưới da dưới nách. Bệnh nhân mắc phải hội chứng tăng sinh tế bào biểu mô – Birt-Hogg-Dubé cũng có nguy cơ gia tăng mắc các khối u ở thận, bao gồm ung thư biểu mô tế bào thận, u nang phổi và tổn thương phổi tự phát. Các biểu hiện của hội chứng này được gắn với đột biến gen folliculin (FLCN).
Tăng sinh tế bào biểu mô – Carcinoma tế bào Merkel
Tăng sinh tế bào biểu mô – Ung thư biểu mô tế bào Merkel là một loại u ác tính hiếm gặp, thường xuất hiện dưới dạng nốt đơn độc, không có triệu chứng, trên da đầu và cổ của các bệnh nhân có độ tuổi lớn và là da trắng. Có dấu hiệu cho thấy nguyên nhân của khối u này có thể liên quan đến polyomavirus tế bào Merkel.
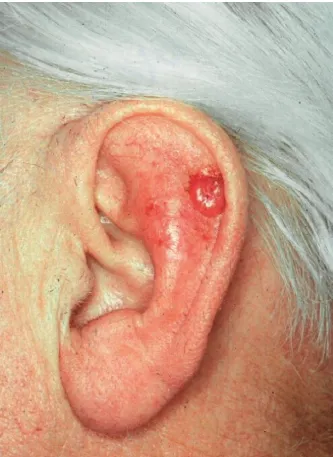
Ung thư biểu mô tế bào Merkel – nốt đỏ giống ngọc trai
Một vấn đề quan trọng là tỷ lệ tái phát tại chỗ của loại ung thư này cao, và có thể di căn đến các hạch bạch huyết vùng và các cơ quan xa, thậm chí gây tử vong. Biểu hiện mô học của khối u này có thể bị nhầm lẫn với các loại u nguyên phát và di căn khác trên da. Để điều trị, thường cần phải tiến hành phẫu thuật cắt bỏ rộng tại chỗ, làm sinh thiết hạch bạch huyết, và thực hiện xạ trị. Hóa trị có thể được sử dụng trong trường hợp bệnh đã lan tỏa.
Tăng sinh tế bào biểu mô – Nevus bã
Khối u thừa của các tuyến bã nhờn và các cấu trúc da khác thường xuất hiện ngay từ khi mới sinh với dạng một mảng mỏng có màu vàng nhạt và thường đi kèm với rụng tóc. Khi đến tuổi trưởng thành, mảng này có thể trở nên sần sùi và có khả năng phát triển thành cả khối u lành tính hoặc ác tính. Vì lý do này, thường được khuyến nghị tiến hành phẫu thuật cắt bỏ khi bệnh nhân còn ở độ tuổi thanh thiếu niên hoặc thanh niên.
Nevus bã. A. Mảng màu vàng, mịn, rụng tóc ở trẻ em. B. Mảng màu nâu vàng, sần sùi, tuyến tính với rụng tóc và một sẩn màu hồng (syringocystadenoma papilliferum)
Tăng sinh tế bào biểu mô – Nevus bã mở rộng cũng có thể liên quan đến các bất thường về thần kinh hoặc xương, như được thấy trong hội chứng nevus biểu bì.
Tăng sinh tế bào biểu mô – Trichoepithelioma
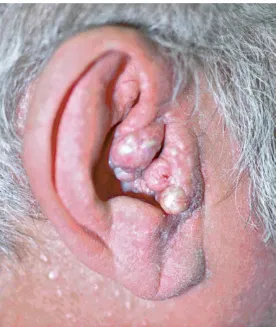
Trichoepithelioma – mảng nốt có màu da và hơi vàng
Tăng sinh tế bào biểu mô – Trichoepithelioma là một khối u lành tính xuất hiện từ nang lông. Thường thấy trên mặt dưới dạng sẩn hoặc nốt đơn độc hoặc nhiều, chúng thường có đặc điểm là chắc, màu da tự nhiên. Nhiều trường hợp u trichoepithelioma có thể được kế thừa như một tình trạng trội trên nhiễm sắc thể thường. Việc phân biệt chúng với ung thư biểu mô tế bào đáy là vô cùng quan trọng trong chẩn đoán.
Để nhận thêm các tài liệu kiến thức chuẩn y khoa. Liên hệ zalo 0934444040.
Từ khóa liên quan:
- Tế bào biểu mô dương tính là gì
- Tế bào biểu mô là gì
- cặn nước tiểu có tế bào biểu mô +
- Tế bào biểu mô gai là gì
- Tế bào biểu mô 3 là gì
- Tế bào biểu mô ống thận
- Tế bào biểu mô ruột
- Tế bào biểu mô 2 là gì